Как делать дренажный массаж для детей (видео)
Содержание:
- Лечение антибиотиками
- Кашель у детей
- Дренажный массаж при бронхите
- «Рельсы-рельсы…»
- Дренажный массаж
- Профилактика у взрослых
- Причины скопления
- Места воздействия
- Когда назначают массаж
- Диагностика и лечение бронхита
- Какова цель программы восстановления после Covid-19?
- Как делать массаж при кашле для отхождения мокроты
- Требования для сеансов массажа
- Лечебная физкультура при пневмонии: дренажные методы
- Кому обязательно нужны реабилитационные мероприятия?
- Лечение
- Массаж при бронхите у детей
- Дыхательная гимнастика
- Как правильно подготовить ребенка к сеансу дренажного массажа?
Лечение антибиотиками
Основа лечения – прием антибиотиков для подавления активности патогенной флоры. Изначально, до результатов посева применяют пенициллины, цефалоспорины, после получения результатов посевов лечение может быть скорректировано по данным чувствительности флоры к антибиотикам.
Препараты могут быть системными (в инъекциях, таблетках, капсулах или растворах) и местные. Это спреи или капли с антибактериальными и дополнительными компонентами (гормоны, сосудосуживающие компоненты).
Препараты этой группы назначает только врач, по рецепту, принимают их под его контролем, полным курсом, даже если стало лучше и все симптомы исчезли. Если препарат не имеет эффективности на протяжении 2-3 суток, его меняют на более сильный, из другой группы.
Кашель у детей
Причины кашля1
Причины кашля1 и его проявления у детей отличаются от таковых у взрослых. У больного ребенка кашель может проявляться как в виде незаметного покашливания, практически не оказывающего влияния на его самочувствие и поведение, так и в виде сильного мучительного кашля, с рвотой, беспокойством, болевым синдромом, нарушающим сон, самочувствие и поведение.


Необходимо помнить про особенности кашля у детей.
У детей раннего возраста кашлевой рефлекс не позволяет очистить бронхи столь же эффективно, как у более взрослых, в силу ряда причин.
Во-первых, у детей слабая грудная мускулатура – и кашлевые движения недостаточно эффективны. Во-вторых, бронхи у детей относительно узкие, им сложнее вывести даже небольшое количество мокроты. В-третьих, слизистая оболочка бронхов относительно сухая, так как у детей не развит секреторный аппарат бронхов, а продуцируемый бронхиальными железами секрет более вязкий, чем у взрослых.
Поэтому целями назначения терапии кашля при ОРВИ являются прежде всего разжижение мокроты, снижение ее адгезивных свойств и усиление тем самым эффективности откашливания, то есть перевод малопродуктивного кашля в продуктивный. Для разжижения мокроты назначают муколитические препараты, например АЦЦ.
Дренажный массаж при бронхите
Проводить процедуру необходимо в помещении, где уровень влажности воздуха превышает отметку в 65 %, в противном случае отхождение мокроты будет затруднено, а общая эффективность массажа снизится. Температура тела должна быть нормализована, а воспалительные процессы ― отсутствовать, поскольку может возникнуть спазмирование дыхательных путей, что, в свою очередь, не даст возможности выйти мокроте наружу. Идеальным временем для проведения процедур считаются утренние часы, через два часа после завтрака.

Массаж грудной клетки (видео можно посмотреть в конце данного статьи):
- Начинают процедуру с массирования передней стенки грудной клетки.
- Затем массажируют нос и носогубный треугольник.
- После переходят к спине, больной должен лечь на живот таким образом, чтобы голова была опущена ниже бронхов.
Продолжительность одного сеанса должна быть около 15 минут, стандартный курс состоит из 10―14 процедур.

«Рельсы-рельсы…»
По отзывам родителей и педиатров, нехитрое массирование, применяемое соответственно возрасту и показаниям, помогает победить кашель лучше сиропов. А ещё ласковые прикосновения мамы поднимут захворавшему малышу настроение и прогонят болезнь.
Ольга Аккерман
Для лечения кашля применяется медикаментозная терапия и вспомогательные методы. К ним относятся народные средства, отвары трав, физиотерапия. С помощью специальных движений усиливают отхождение мокроты. Состояние пациента улучшается. Дренажный массаж — это процедура быстрого очищения дыхательных путей от скопившейся слизи
Дренажный массаж
Этот вид массажа самый распространенный, ведь он имеет высокую результативность и несложен для выполнения. Его можно делать не только взрослому, но и ребенку от 6 месяцев по предписанию врача.
Кашель у детей: причины и лечение
Показания
Назначается дренажный массаж при:
- влажном кашле разной этиологии,
- бронхитах,
- хроническом плеврите,
- хронической пневмонии,
- бронхообструктивных заболеваниях,
- бронхиальной астме (только между приступами);
- профилактике осложнений респираторных заболеваний.
Противопоказания
Массаж грудной клетки не делают при:
- непродуктивном (сухом) кашле;
- острой форме заболеваний (первые 4 дня), высокой температуре;
- ларингите, трахеите, отеке дыхательных путей, удушье;
- туберкулезе, кровохарканье;
- кожных заболеваниях, сыпи;
- сердечной недостаточности;
- общем тяжелом состоянии пациента.
Как делать массаж от кашля
Взрослый или ребенок ложится на живот. Под живот подкладывают валик (можно скрутить полотенце или простыню), чтобы таз оказался немного приподнятым.
Сначала нужно растереть спину. Далее выполняются легкие, похлопывающие движения подушечками пальцев по области межреберных мышц. Таким образом создается слабая вибрация, которая будет способствовать отделению мокроты. Все манипуляции выполняются снизу вверх и в направлении от центра в стороны, не затрагивая позвоночный столб и лопатки.
При необходимости нужно делать перерывы для откашливания, всего сеанс длится 20 минут. После завершения процедуры пациенту следует оставаться в тепле, под одеялом.
Профилактика у взрослых
Для предотвращения острого гайморита или развития хронического есть простые меры профилактики. Прежде всего, нужно полностью долечивать любые простуды, сопровождающиеся насморком и заложенностью носа. При затяжном насморке обязательно нужно обращаться к врачу. Также полезны следующие рекомендации:
- Регулярное посещение стоматолога, своевременное лечение кариозных поражений, болезни десен.
- Отказ от пребывания в пыльных, загазованных помещениях с сухим воздухом, наличием дыма.
- При наличии аллергии – обязательное посещение аллерголога и лора для подбора адекватных препаратов для профилактики гайморита у взрослых на фоне поллиноза или круглогодичного ринита.
- Употребление большого количества свежих плодов (сезонные овощи, различные фрукты, ягоды) для стимуляции, поддержки иммунитета.
- Разобщение с людьми, имеющими признаки различных инфекций, использование в общественных местах одноразовой защитной маски с ее регулярной сменой.
- Использование капель от насморка строго по инструкции, без злоупотреблений. Хотя капли в нос применяются для профилактики гайморита, чтобы не создавать застоя слизи, их длительный прием только ухудшает отечность.
- Употребление как можно большего количества обычной питьевой воды для увлажнения слизистых.
- Промывание полости носа растворами с содержанием морской или обычной соли или использование специальных солевых спреев.
Людям, имеющим склонность к гаймориту или риск перехода в хроническое течение, могут быть рекомендованы таблетки или капли для профилактики гайморита (на растительной основе или с синтетическими компонентами). Им нужно избегать бассейнов с хлором, увлажнять воздух в помещениях, реже бывать на холодном воздухе.
После перенесенного гайморита профилактика строится на тех же принципах. Но при развитии насморка нужно сразу активно его лечить. Промывание носа солевыми спреями, отварами лекарственных трав, прием витаминов и минеральных добавок не позволит инфекции распространяться.
Кроме того, важно немедленное обращение к врачу при наличии первых же признаков обострения воспаления или острого гайморита. Профилактика болезни всегда гораздо лучше, чем ее длительное лечение
Причины скопления
Рассмотрим вопрос: из-за чего при раке происходит скопление жидкой массы в легких?
Отметим, что отек легкого далеко не всегда возникает при раковых патологиях. Врачи выделяют две группы причин возникновения данного состояния:
- Причины кардиогенные. Они связаны с дисфункцией сердца;
- Причины некардиогенные. Они связаны с иными заболеваниями и патологическими процессами, происходящими в организме. Сюда же отнесем и побочные эффекты после химиотерапевтического лечения.
При раковых патологиях могут развиться и те, и другие.
Если о причинах отека говорить более подробно, то перечислим самые частотные из них:
- Онкология;
- Заболевания, которые провоцируют пневмонию, сепсис, застои кровообращения;
- Передозировка лекарственных препаратов и наркотических средств;
- Последствия радиационного воздействия;
- Сердечные заболевания в стадии декомпенсации;
- Тромбоэмболия сосудов и капилляров, которыми легкие снабжены.
Места воздействия
Массаж для отхождения мокроты у ребенка можно делать не только на задней, но и на передней части грудной клетки. Приемы, которые используют при массировании грудной клетки, предполагают меньшую степень надавливания, чем при массаже спины.
Чаще всего для массирования грудной клетки применяют один из приемов перкуссионного массажа – растирание.
Воздействие на грудную клетку оказывает несколько одновременных влияний:
- стимулирует кашлевый спазм;
- содействует разжижению секрета;
- повышает естественную подвижность ребер;
- улучшает дыхательную функцию.
Если при воздействии на спину допускается нанесение разогревающих средств, то грудную клетку советуют растирать только увлажняющим или смягчающим кремом.
Основными зонами воздействия на грудной клетке и спине для активного отхождения мокроты являются следующие участки:
- линии вдоль позвоночника с обеих сторон;
- ребра по направлению от центра к бокам;
- ключицы;
- яремная впадина.
Кроме спины и грудной клетки при диагностированной пневмонии или затяжном бронхите принято массировать участки на лице. Нос и носогубный треугольник массируют растирающими или волнообразными движениями.
Рекомендуют двигаться по направлению сверху вниз, начиная растирание от кончика носа и заканчивая переносицей и надбровными дугами. Этот прием помогает активизировать кровоток, стабилизирует состояние слизистой оболочки носа, которая является одной из составляющих частей дыхательной системы.
Массаж спины
Спину начинают массировать после того, как пациент выпьет много жидкости, или примет разжижающий мокроту препарат. Пациента размещают на животе так, чтобы голова находилась немного ниже линии тела.
Это необходимо для того, чтобы активизировать движение разжиженного секрета из нижних отделов в верхние отделы дыхательных путей. Если массаж проведен правильно, то результатом сеанса должно быть активное кашляние с отхаркиванием слизи.
Очередность шагов при массаже спины:
- Спину разогревают легкими растирающими движениями по всей поверхности части тела. Этот прием не должен длиться более 1-2 мин.
- Двумя руками с обеих сторон от линии позвоночника начинают «рисовать» волны.
- Обеими руками растирают длинные мышцы спины, проводя руками прямые линии и сильно надавливая на спину.
- Проводят растирающие поперечные линии от позвоночника к бокам по линии ребер.
- После интенсивного растирания накладывают ладонь на ребра справа, надавливают на нее пальцами другой руки, простукивают. Движение повторяют с другой стороны.
- Завершающим этапом делают волнообразные движения снизу вверх, как бы обозначая путь слизи из легких к выводу.
Массаж грудной клетки
Массаж грудной клетки чаще всего делают после массажа спины. Он является продолжением физиотерапевтической процедуры, направленной на выведение секрета.
После растирания спины пациента усаживают, простукивают грудную клетку и ребра на спине, давая возможность прокашляться и вывести скопившуюся слизь. Затем пациента укладывают на спину и приступают к массированию грудной клетки. Сеанс длится 7-10 мин.
Массаж грудной клетки:
- Подушечками пальцев совершают легкие разглаживающие движения от центра грудины к ребрам.
- Растирают грудину по дугам ребер.
- Пальцами простукивают межреберное пространство через каждые 1,5 см.
- Завершающий этап – легкое нажатие и растирание яремной впадины. Обычно этот прием провоцирует кашель с последующим отхаркиванием.
После проведения физиотерапевтических процедур больного укрывают одеялом. Он должен спокойно полежать или посидеть 10-15 мин. Длительность сеанса массажа не должна превышать 15 — 20 мин. Для получения максимального эффекта массаж повторяют утром и вечером на протяжении 5 дней.
Важно не прерывать проведение процедур тогда, когда пациенту станет значительно легче. Основная функция массажной терапии – это реабилитация больного после перенесенного заболевания
Отхождение мокроты может продолжаться от 7 дней до 1,5 недель.
Когда назначают массаж
На теле человека есть немало активных точек. Во время массажа происходит оздоровление организма в целом. Однако не при любом виде кашля проведение таких процедур эффективно.
Кашель бывает:
- влажным, или продуктивным;
- сухим.
При сухом кашле мокрота плотно прилегает к стенкам бронхов, и справиться с ней только лишь лечением массажем невозможно. Она отличается вязкостью и тягучестью. Чтобы такая терапия оказалась эффективной, вначале показано применение медикаментозных препаратов для разжижения мокроты.
Если же кашель уже стал влажным, и пациент постепенно начал отхаркивать слизь, проведение массажа – самое лучшее решение. Курс такого лечения ускорит выздоровление и поможет больному скорее восстановить полноценное дыхание.
Лечение с помощью курса массажа можно проводить, если явление вызвано такими заболеваниями:
Плеврит можно лечить массажем
- бронхит;
- респираторные заболевания;
- астма;
- плеврит;
- пневмония.
Массаж помогает восстановить дыхательную систему после того, как курильщик покончил с вредной привычкой. Для таких людей данная процедура крайне необходима, так как выздоровление наступит в разы быстрее. Конечно, смысл проходить такое лечение есть только в том случае, если человек раз и навсегда покончил с этой вредной привычкой.
Диагностика и лечение бронхита
Диагностика бронхита у детей важна в общей программе лечения. Помимо самого заболевания, диагностика помогает определить форму, стадию и возможные осложнения. Диагностируют бронхит у детей следующими способами1:
- Сбор анамнеза у ребенка и родителей;
- Выявление кашля и определение его продолжительности;
- Физикальная диагностика, включающая в себя пальпацию, общий внешний осмотр и прослушивание грудной клетки фонендоскопом;
- Рентгенологическое исследование.
В большинстве случаев этих способов диагностики достаточно, и дети легко их переносят. Но могут применяться и другие способы диагностирования: общий анализ крови, спирометрия (измерение объема легких) и бронхография.
Наука накопила немало знаний о респираторных заболеваниях и их конкретных возбудителях. Применяются и хорошо изучены методы лечения и диагностики у детей, но универсального средства до сих пор нет. Лечение должно быть комплексным.
Одним из интересных и действительно важных достижений науки последних лет можно назвать отказ от тотального выписывания антибиотиков при любой форме бронхита. Учитывая, что заболевание чаще возникает из-за вирусов, антибиотики никак себя на проявляют в лечении основной проблемы и сильно вредят неокрепшему детскому организму. Лечение антибиотиками признано нерациональным5.
Однако хронический бронхит, вероятно или подтверждено вызванный бактериальной инфекцией, лечить антибиотиками необходимо, иначе возможен риск серьезных осложнений. Все упирается в точную диагностику и определение причины заболевания, а далее должен выстраиваться грамотный план лечения.
В большинстве случаев лечение сводится к помощи организму в борьбе с вирусной инфекцией, породившей бронхит. В бой должен вступить иммунитет, ему необходимо помочь и предоставить для борьбы все условия.
Учитывая серьезность течения и разные причины заболевания, лекарственные препараты для лечения бронхита у детей должен назначать только лечащий врач-педиатр или ЛОР3:
- Жаропонижающие средства;
- Противокашлевые препараты;
- Иммуностимуляторы;
- Противовирусные препараты;
- Противоаллергические препараты;
- Антигистаминные препараты;
- Отхаркивающие препараты, муколитики и бронхолитики;
- Растительные препараты с отхаркивающим эффектом;
- Антибиотики в самых серьезных случаях заболевания.
При лечении детей хорошо проявили себя ингаляционные способы доставки лекарственного препарата, массаж грудной клетки и электрофорез. Лечение бронхита у детей в домашних условиях должно включать в себя обильное питье, увлажнение воздуха и гипоаллергенное питание.
Учитывая, что основной причиной развития бронхита является вирус, стоит сосредоточиться на поддержании и развитии иммунитета, особенно в холодное время года. Для поддержки или восстановления функций защиты могут применяться вспомогательные лекарственные средства. Среди них особо выделяется ИРС — комплексный лекарственный препарат на основе бактериальных лизатов6.
Иммуномодулятор ИРС19 прошел проверку временем7. Препарат успешно противостоит патогенным бактериям на слизистых оболочках дыхательной системы, препятствуя размножению инфекции. При его использовании может существенно сократиться частота респираторных заболеваний, а также снижается суммарная потребность в антибактериальной и противовоспалительной терапии8.
Принцип действия препарата основан на иммуностимуляции. В составе присутствуют лизаты бактерий распространенных возбудителей инфекций. ИРС19 активирует и стимулирует местный иммунитет, тем самым удерживая ворота, в которые пытаются ворваться различные респираторные инфекции. После применения препарата, организму легче справиться с бактериями, которые могут осесть на бронхах6.
Какова цель программы восстановления после Covid-19?
Основная задача реабилитации после перенесённого ковида заключается в возврате пациента к нормальной жизни. Несколько посещений клиники для контроля функций важнейших органов и систем, лечебных и косметологических процедур, а также домашнее восстановление, согласно рекомендациям врача, позволят за 1-6 месяцев достичь следующих целей:
- нормализовать дыхание, дать возможность работать лёгким в прежнем режиме;
- не дать развиться пневмофиброзу, когда функциональная ткань органа замещается соединительной;
- устранить остаточные явления в виде кашля, одышки, субфебрильной температуры;
- профилактировать развитие спаечной болезни;
- улучшить работу иммунной системы;
- побороть хроническую усталость;
- нормализовать режим сна и бодрствования;
- стабилизировать давление и сердечный ритм;
- улучшить пищеварительную функцию;
- не допустить дальнейшего ухудшения зрения;
- поддержать человека морально;
- повысить физическую выносливость и вернуть работоспособность.
Грамотная реабилитация позволяет не только не допустить инвалидизации, но и вернуть пациента в доковидное состояние.
Как делать массаж при кашле для отхождения мокроты
Техника мануального воздействия довольно проста. Главное — не переусердствовать, поглаживать, пощипывать кожу мягкими, щадящими движениями.
- начните мягко поглаживать и похлопывать спину ребенка от поясницы к шее;
- увеличивайте интенсивность, постепенно усиливая давление на кожные покровы;
- выполняйте щадящие удары ребром ладони по лопаткам;
- разведите руки ребенка в стороны и похлопайте по подмышечным впадинам.
Хороший результат у дренажного массажа грудной клетки. В этом случае нужно уложить маленького пациента на спину (голова ниже таза) и растереть ладонями грудину, двигаясь от центра к ключице. Воздействие должно вызвать покраснение кожи, но не спровоцировать синяки.
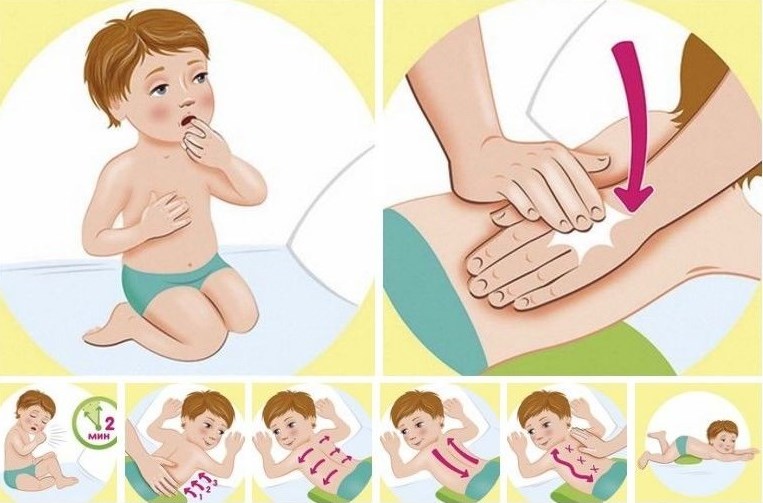
Требования для сеансов массажа
Необходимо следовать простым правилам, чтобы процедура дала положительный результат и не усугубила положение.
- Перед сеансами требуется консультация педиатра, наблюдающего ребёнка. Предпочтительно пройти курс обучения технике массажа у специалиста.
- Точечный массаж должен выполняться только профессионалом, в противном случае есть большой риск надавить на не правильные точки, что приведёт к нежелательным последствиям. Медового массажа лучше избегать, если вы не уверены в отсутствии у ребёнка аллергии на мёд. Выполняется этот тип массажа по той же схеме, что и дренажный. Также лучше доверить специалисту баночный массаж, так как можно легко повредить нежные сосуды малыша.
- Помещение, где будет проводиться сеанс, должно быть прохладным – не более 25 °С – и достаточно увлажненными, не менее 65 %. Этого можно добиться простым проветриванием, а в тёплую погоду на батареи можно повесить мокрые полотенца.
- Ребёнок перед процедурой должен быть спокойным и бодрым, а последний приём пищи должен закончиться не меньше чем за полчаса до начала сеанса. После массажа закутайте малыша в одеяло или плед. Нельзя начинать бегать, выходить на прогулку или подходит к открытому окну. Кушать сразу после процедуры также не рекомендуется.
- Можно выполнять до 6 процедур в день, продолжительностью 2 – 3 минуты, но только врач окончательно определяет продолжительность сеанса.
- После массажа попросите ребёнка покашлять. Если малышу меньше года, надавите на корень языка чистым пальцем иди ложечкой. Делайте это не очень сильно, чтобы не вызвать рвоту.
Лечебная физкультура при пневмонии: дренажные методы
Дренажные восстановительные методики предполагают облегчение отхаркивания мокроты и улучшение вентиляционных процессов в легких. Они предотвращают застойные явления и переход воспаления в хроническую форму. Данные методы необходимо сочетать с ЛФК.
Постуральный дренаж
Постуральный дренаж заключается в принятии больным определенных положений, при которых значимо улучшается выведение наружу отделяемого из бронхов. Вот варианты позиций для постурального дренажа:
- Лежа на боку со стороны здорового легкого.
- Лежа на спине с приподнятыми ногами и нижней частью туловища на угол в 20-45 градусов. Для этого под ноги и спину подкладывают подушки, валики, скатанные одеяла.
- Лежа на животе с подложенным под переднюю брюшную стенку валиком.
- В положении сидя ноги подтягиваются к груди, корпус немного наклоняется и руки вытягиваются вперед.
Лечение положением сопровождается поглаживающими, легкими массажными движениями в области грудной клетки. Перед началом постурального дренажа лучше принять отхаркивающие препараты для разжижения мокроты.
Перкуссионный массаж
Перкуссионный массаж заключается в методичном постукивании по грудной клетке кистью руки, сложенной в виде «ковшика». При таком постукивании на бронхиальное дерево передаются толчки, которые способствуют отлипанию мокроты от стенок крупных и мелких бронхов и ее откашливанию. Перкуссию проводят со стороны спины и по передней поверхности грудной клетки.
Эффект от перкуссии усиливается при приеме отхаркивающих средств и при сочетании с дренажным положением тела. Никаких болевых ощущений во время проведения процедуры возникать не должно.
Вибрационный массаж
Вибромассаж заключается в специфических вибрационных движениях ладони массажиста или использовании электрических вибромассажеров. Вибрирующие движения можно выполнять тыльной частью или ребром ладони, пальцами, кулаком. Массируют сначала заднюю стенку грудной клетки, межлопаточную область, потом боковые поверхности ребер, переднюю часть груди.
В сочетании с лечением положением и перкуссионным массажем вибрационное воздействие способствует отставанию наложений мокроты на стенках бронхов и укреплению дыхательной мускулатуры. Эффективность процедуры возрастает, если ее проводит опытный массажист: частота вибрационных движений руки у таких специалистов может достигать 200 в минуту. Возможно также применение специальных приборов, имеющих насадки разно
Помощь при кашле: упражнение, облегчающее откашливание при воспалении легких
При ослаблении кашлевого рефлекса пациенту бывает сложно откашлять отделяемое из бронхиальной системы, тем более если оно имеет густую консистенцию. Длительный застой крови и мокроты в легких способствует развитию осложнений и затяжному течению воспалительного процесса. Поэтому для пациентов ослабленных или с нарушенным сознанием врачи ЛФК разработали специальное упражнение, позволяющее избавить дыхательные пути от патологического содержимого.
- Сначала больного просят покашлять, это возможно даже при минимальном сохранении кашлевого рефлекса.
- Затем пациент глубоко вдыхает, и помощник оказывает вибрационное воздействие на его грудную клетку в течение нескольких секунд.
- Потом резко сжимает нижнегрудной отдел, не прекращая вибромассажа.
Кому обязательно нужны реабилитационные мероприятия?
Фиброз лёгких, хроническая усталость, энцефалопатия, инсульт, инфаркт, миокардит, тромбоз, эмболия, гепатит, почечная недостаточность, цистит — это далеко не полный перечень последствий ковида. Даже крепкие и ранее здоровые люди жалуются на одышку, сильную слабость, нарушения ритма сердца, боли неврологического характера. А у 90 % переболевших Ковид-19 наблюдается уменьшение объёма лёгких. Им всем нужна поддерживающая терапия, диета, медицинские и косметологические процедуры. При этом кому-то достаточно немного поберечь себя, чтобы восстановиться. Другим же нужна длительная серьёзная реабилитация.
Особого внимания заслуживают переболевшие ковидом люди со следующими анамнестическими данными:
- пребывание в отделении реанимации и интенсивной терапии;
- подключение к ИВЛ в течение 5 дней и более;
- наличие сопутствующих тяжёлых заболеваний (сахарный диабет, гипертоническая болезнь, сердечная недостаточность, ХПН и пр.);
- возраст 50+;
- патологические изменения в лёгких, обнаруженные на КТ и рентген-снимке, кашель, одышка, плохое самочувствие даже после выздоровления;
- состояние гипоксии, сатурация менее 95 %;
- диагностированное воспаление лёгких или плевры;
- нарушения в работе ЦНС и ПНС, сопровождающиеся миалгией, хроническими головными болями, мигренью, судорогами;
- снижение остроты или отсутствие обоняния, осязания, проблемы со зрением;
- заметное похудение (около 10 % от исходной массы тела) за месяц;
- повышение температуры тела в пределах 37-38 градусов по Цельсию в течение месяца и более, непроходящая слабость;
- психические и психологические проблемы (депрессивное состояние, бессонница, тревожность).
Таким пациентам требуется реабилитация ещё во время пребывания в больнице, на стадии стабилизации состояния.
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
- медикаментозное воздействие;
- физиотерапию;
- лечебную физкультуру;
- массаж;
- хирургическое лечение.
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
- нестероидные противовоспалительные препараты (мелоксикам, диклофенак, нимесулид и т.п.): направлены на снятие болевого синдрома и воспаления; применяются в виде таблеток, инъекций, мазей, пластырей;
- стероидные препараты (гидрокортизон, дексаметазон): также используются для снятия воспаления при неэффективности НПВС;
- миорелаксанты (мидокалм): препараты, устраняющие рефлекторные мышечные спазмы, за счет чего уменьшается боль и улучшается кровообращение;
- витамины группы B в виде инъекционных или таблетированных препаратов (мильгамма, нейромультивит): способствуют улучшению проведения нервных импульсов;
- седативные препараты при выраженном болевом синдроме для улучшения сна и уменьшения эмоциональной составляющей боли;
- противоотечные средства при защемлении нервного корешка;
- хондропротекторы: препараты, способствующие восстановлению хрящевой ткани.
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
- физиотерапия:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- фонофорез и электрофорез;
- массаж;
- лечебная физкультура;
- иглорефлексотерапия;
- мануальная терапия;
- подводное вытяжение.
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
- улучшает кровоснабжение пораженной области, обмен веществ и процессы регенерации;
- усиливает действие препаратов;
- способствует укреплению мышечного каркаса и стабилизации позвоночного столба;
- снижает нагрузку на позвоночные диски;
- устраняет мышечные спазмы и блоки.
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
- хирургическое удаление грыжи диска (микродискэктомия, эндоскопическая или трансфасеточная операция);
- ламинэктомия: удаление остистых отростков или дужки позвонка, за счет чего снижается нагрузка на корешок спинного мозга;
- нуклеопластика: устранение грыжи путем удаления части ядра межпозвонкового диска.
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента.
Массаж при бронхите у детей
К сожалению, наши дети болеют чаще взрослых. В особенности младшее поколение подвержено заболеваниям, связанные с органами дыхательной системы. Дело в том, что формирование этой системы у детей происходит до 12 лет. Потому нередко начавшаяся ОРВИ нередко оканчивается у ребенка бронхитом. Несовершенство органов дыхания может отразиться в застое мокроты, Конечно, при лечении бронхита в обязательном порядке применяются лекарственные препараты, которые способствуют лучшему отхаркиванию мокроты, а также снимают спазмы и воспаление. Но есть еще одно средство, которое оказывает прекрасную помощь в лечении — детский массаж при бронхите.
Необходимость массажа при бронхите у детей
Такая процедура способствует облегчению отхождения мокроты при бронхите. Даже при обструктивном бронхите у детей массаж значительно облегчает состояние. Работает это следующим образом: при массаже возрастает кровообращение, от чего усиливается мышечное напряжение в бронхиальных стенках. Это, в свою очередь, оказывает позитивное влияние на движение эпителия бронхов, из-за чего скопившаяся мокрота удаляется быстрее. Процесс интоксикации организма затормаживается, а значит, выздоровление наступит быстрее. Процедуру можно выполнять детям любого возраста, разрешен при бронхите массаж даже грудничку полугодовалого возраста. Единственные противопоказания – повышение температуры, ложный круп и заболевание трахеи.
Виды массажа при бронхите
Вообще, выделяют следующие виды массажа при бронхите:
- дренажный;
- вибрационный;
- баночный;
- точечный;
- медовый;
- массаж грудной клетки.
При баночном массаже используются специальные баночки, создающие вакуум на поверхности кожи. Вследствие этого усиливается кровообращение, и улучшаются дыхательные функции. При точечном массаже необходимо воздействие на определенные точки, что способствует нормализации работы органов дыхания. При затяжном бронхите показан медовый массаж – процедура, благодаря которой из организма выводятся токсины. Эти три вида массажа из-за своей специфичности должны проводиться только профессионалами. А вот дренажный, вибрационный массаж и грудной клетки можно и нужно делать ребенку дома своими руками.
Как делать массаж при бронхите?
Для проведения массажа в помещении должно быть не более 25 градусов тепла. Для увлажнения воздуха положите мокрое полотенце на батарею. До массажа в течение дня давайте ребенку теплое питье и отхаркивающие средства. Массаж проводится за час до сна и за час до еды или через 2 часов после.
Начнем с дренажного массажа при бронхите, ведь это самый простой метод опосредованного разогрева бронхов. При массаже спины при бронхите ребенка необходимо поместить животом на валик или подушку так, что таз был выше головы, чтобы мокрота стекала с нижних отделов бронхов. Сначала в течение 1-2 минут разогрейте кожу спины растирающими движениями.

Затем выполняются постукивания подушечками пальцев или ребром ладони межреберных участков спины, начиная снизу.

После этого в районе основания диафрагмы необходимо совершать поглаживающие движения снизу-вверх.

Процедура дренажного массажа при бронхите ребенку должна длиться 5-7 минут.
Вибрационный массаж при бронхите длится 2 минуты и подходит даже для самых маленьких пациентов. Его методика основана на аккуратном ритмичном постукивании своим кулаком по спине больного в области легких, исключая позвоночник. Ребенка при этом следует положить животом на подушку.

Малышу до года разрешено воздействие через стук кулака по своей руке.
Массаж грудной клетки при бронхите начинается с 5 поглаживаний ладонями снизу вверх к плечам.

После этого подушечками пальцев выполняются растирающие поступательные движения снизу вверх в виде спирали вдоль краев и в области грудины. Затем пальцам следует растирать грудину, двигаясь от середины вбок в районе межреберных промежутков.

Процедура должна завершаться поглаживанием спины и грудной клетки. Затем ребенка следует надеть одежду из натуральных материалов и положить на спину.
WomanAdvice.ru>
Дыхательная гимнастика
В борьбе с бронхитом хорошо помогают дыхательные упражнения. В период обострения их проводить не стоит, ребёнок может закашляться. А вот на 3–4 день заболевания эти упражнения делать можно и нужно.
Одной из самых известных и наиболее эффективных методик является гимнастика Стрельниковой. Она заключается в быстром вдохе через нос и медленном выдохе через рот. Каждый вдох-выдох должен длится примерно 1 секунду. Упражнение можно выполнять стоя, сидя или лёжа.
Основные упражнения:
- Упражнение выполняется стоя. Ноги на ширине плеч, руки расслаблены. Вдох должен быть коротким и резким — через нос, выдох длинный — через рот. На вдохе сжимаем руки в кулаки, на выдохе медленно расслабляем пальцы. Делаем перерыв в несколько секунд и повторяем упражнение.
- Исходное положение: стоя, ноги на ширине плеч. Руки сжаты в кулаки и лежат на талии. На вдохе расслабляем руки и опускаем вниз. На выдохе возвращаем руки в исходное положение. Рекомендуется выполнять упражнение 12 раз.
- Исходное положение: стоя, ноги на ширине плеч, руки опущены вдоль туловища. На вдохе наклоняемся вперёд, скругляем плечи, на выдохе возвращаемся в исходное положение. Выполнять 12 подходов по 8 наклонов с перерывом 10 секунд.
- Исходное положение: стоя, ноги на ширине плеч, руки вдоль туловища. На вдохе наклониться вперёд, выводя руки перед собой до уровня колен, на выдохе подняться. Несильно прогнуться в пояснице, заводя руки за спину. Сделать быстрый вдох. Вернуться в исходное положение, одновременно выдыхая воздух.
- Исходное положение: стоя, ноги на ширине плеч, руки расслаблены, плечи расправлены, спина прямая, мышцы живота напряжены. На вдохе голову повернуть в левую сторону, на выдохе вернуться в исходное положение. Резко вдохнуть и повернуть голову вправо, спокойно выдохнуть и занять исходное положение.
Как правильно подготовить ребенка к сеансу дренажного массажа?
Создание оптимальных условий – залог комфортной терапии для ребенка. Задача родителей – подготовить малыша к сеансу, настроить его психологически, следуя рекомендациям:
- обеспечьте в комнате температуру около 20-22 градусов и влажность 70%;
- проводите манипуляции минимум через 1-2 часа после еды, чтобы не провоцировать рвотный рефлекс;
- за 30 мин. до процедуры устройте ингаляцию с разжижающим слизь составом;
- поговорите с ребенком сознательного возраста – успокойте его, малыш не должен бояться.
Моральный настрой вызывает затруднения, так как ребенку приходится занимать не слишком удобную позу, а точечные воздействия массажиста могут вызывать неприятные (хотя и безболезненные) ощущения.





