Синдром кавасаки: причины, проявления, диагностика, лечение, чем опасен
Содержание:
- Введение
- Синдром Кавасаки: лечение
- Почему распространяется болезнь Кавасаки
- Вирус Кавасаки в турции 2019. Свирепствующий на турецких курортах вирус Коксаки, испортивший отпуска сотням россиян, становится препятствием не только для отдыха, но и для возвращения на родину.
- Лечение синдрома
- Инфицирование взрослых вирусом Коксаки
- Симптомы синдрома Кавасаки
- Симптоматика и проявления поражения инфекцией
- Принципы лечения
- Симптомы болезни
- Как развивается?
- Лечение болезни Кавасаки
- Инфицирование, выявление и особенности течения инфекции у беременных
- Выводы
Введение
Синдром Кавасаки (СК) — слизисто–кожный лимфонодулярный синдром, представляет собой системный васкулит с преимущественным поражением коронарных артерий. Впервые описан доктором Томисаки Кавасаки в 1960–х годах у японских детей.
Синдром Кавасаки редко встречается в нашей стране, но знание его проявлений и умение своевременно поставить диагноз очень важны для педиатров, так как именно это заболевание является одной из причин острых сердечно–сосудистых осложнений и внезапной смерти у детей. Частота осложнений при неправильной или несвоевременной диагностике и лечении составляет 20–25 % случаев. Структура сердечно–сосудистых осложнений при синдроме Кавасаки многообразна и включает аневризмы сосудов с возможным разрывом, артериотромбоз, инфаркт миокарда.
Данное заболевание встречается во всех этнических группах, но наиболее широко распространено в азиатских и африканских странах (в Японии — 108 случаев на 100 000 детей младше 5 лет), что объясняется более широкой распространенностью антигенов гистосовместимости HLA B22, B22J2, BW22 среди детей монголоидной расы, что определяет генетическую предрасположенность к этому заболеванию. В странах Европы регистрируется 7–14 случаев на 100 000 детей до 5 лет. Наиболее восприимчивый возраст — от 3 месяцев до 5 лет.
Этиология синдрома Кавасаки до сих пор остается неизвестной, однако особенности эпидемиологии и клиники позволяют предполагать наличие инфекционного агента, вызывающего данное заболевание.
В патогенезе синдрома Кавасаки важную роль играют воспалительные изменения всех кровеносных сосудов, с преимущественным поражением артерий среднего калибра (макрофаги, моноциты, СD8–лимфоциты, иммуноглобулин А инфильтрируют стенку сосудов), а также отдельных тканей (миокард, почки, верхние дыхательные пути, поджелудочная железа). Это приводит к снижению тонуса и прочности сосудистой стенки, формируются аневризмы, в месте их формирования нарушается ток крови, активируется тромбообразование. Заболевание самопроизвольно заканчивается через 2–6 месяцев, исходом воспаления является фиброэластоз сосудов, в том числе коронарных, с образованием тромбов. Доказано, что длительное существование неконтролируемого воспаления — коронарита — существенно повышает риск сосудистых осложнений с развитием дилатации и аневризм коронарных артерий (КА). Установлено, что причинами неблагоприятных исходов СК могут быть такие факторы, как поздняя диагностика, неадекватная противовоспалительная терапия.
Сложность своевременной диагностики болезни Кавасаки заключается в том, что в острой стадии заболевание не имеет специфических клинических и лабораторных признаков, протекая под маской различных инфекционных заболеваний (краснуха, скарлатина, ОРВИ, аденовирусная инфекция и др.). Однако отсутствие ожидаемого выздоровления, сохранение лихорадки, повышение СОЭ и присоединение изменений со стороны сердца и других органов на фоне проводимой терапии зачастую ставят педиатров в тупик.
Цель работы: изучение результатов лечения и анализ факторов, ассоциированных с поздней диагностикой СК и неблагоприятными исходами.
Синдром Кавасаки: лечение
За последние годы лечение синдрома Кавасаки стало значительно эффективнее. Стандартом на сегодня является терапия антителами (иммуноглобулинами). Это искусственно продуцируемые белки, которые могут уменьшать воспалительный ответ и восстанавливать иммунную систему. При своевременном лечении значительно сокращаются сосудистые повреждения сердца, что значительно снижает вероятность возникновения осложнений.
Для снижения температуры и подавления повышенного свертывания крови обычно используют ацетилсалициловую кислоту (АСК). Считается, что это помогает снизить количество сердечных приступов.
Если ребенку не становится лучше через один-два дня после начала лечения, нужно вводить в дополнение к иммуноглобулинам и АСК так называемые стероиды. Стероиды, такие как кортизон, подавляют иммунную систему, тем самым останавливают воспалительные реакции в организме.
Если заболевание все же привело к разрыву или закупорке коронарных сосудов, может потребоваться восстановление кровоснабжения сердца с помощью катетера или хирургическим путем. Для этого проводится имплантация здоровых срезов сосудов или сосудистых протезов, а также стентов – это маленькие сетчатые трубки, которые поддерживают пораженную артерию изнутри.
Даже после хорошо вылеченного синдрома Кавасаки, сердце должно быть осмотрено на предмет повреждений. В некоторых случаях снижение свертываемости крови может потребоваться в течение нескольких месяцев путем использовании АСК, чтобы избежать поздних сердечных осложнений.
Почему распространяется болезнь Кавасаки
Обнадеживающая информация расслабила родителей и они стали менее ответственно относиться к защите детей от коронавируса, но, как видим, зря. Случаев становится все больше и ученые не знают, может это симптом проявляется через время или болезнь кавасаки проявляется сразу после заражения коронавирусом. Возможно, волна будет только нарастать.
Отличительной чертой заболеваний, вызванных коронавирусом у детей, является то, что они не испытывают затруднений дыхания, но в целом болезнь часто протекает намного тяжелее. Примечательно, что случаи, когда симптом встречается у детей без коронавируса, врачи объясняют недостаточно качественной диагностикой и возможными ошибками выявления.
Есть также версия, что болезнь Кавасаки может уже быть «на взводе» в телах некоторых людей (особенно детей), но «спусковым крючком» для нее является именно коронавирус. То есть, даже если он сам не причинил вреда человеку, он может запустить механизм болезни Кавасаки.
Многие болезни уже внутри нас и их надо только запустить.
Вирус Кавасаки в турции 2019. Свирепствующий на турецких курортах вирус Коксаки, испортивший отпуска сотням россиян, становится препятствием не только для отдыха, но и для возвращения на родину.
Словили Коксаки расслабьтесь и отдыхайте. Вирус не так страшен для самого заболевшего, как для нервной системы его близких. Татьяна Токарева в Турцию метнуласьвсего-тона недельку, но короткий отпуск продлился сам собой.
Татьяна Токарева , отдыхающая: «Проявилось все это на третий день. Началась температура, вялое состояние. На следующее утро появились волшебные пятнышки, по всему телу, во рту, в ушах. Везде волдыри. Врач посмотрел и сказал, что это энтеровирус. Он не сказал, что это Коксаки , выписал нам мазь, никакой справки не дал, сказал лечиться».
До вылета домой оставалось все пару дней, родители очень надеялись поскорее вернуться в Москву, к нашим нормальным, как они говорят, врачам. Но уже в аэропортукакой-тобдительный сотрудник заметил сыпь у младшего из детей и направил на карантин. Врач, не говоривший нипо-русски, нипо-английски, ребенка на борт не допустил и отправил в больницу. А багаж уже погружен, билеты пропадаю. В итоге муж с двумя старшими, оставив Татьяне все деньги, улетел. Мать с ребенком оказалась одна в скромной гостинице, которую оплатила страховая.
Татьяна Токарева : «Безкаких-либовещей вообще, с документами, ребенком и двумя памперсами мы здесь».
Но хорошо, что младший быстро пошел на поправку температура спала, волдыри подсыхают, чувствует ребенок себя хорошо. Турецкие врачи так и сказали, что теперь только время. В гостинице просили с ребенком на людях не показываться, потому что другие туристы нервничают.
Юлия Алчеева , исполнительный директор страховой компании: «Купили им билеты на 20 число, оплатили отель. Им только подождать и спокойно улететь прямым рейсом до Москвы. Я, честно говоря, не понимаю, в чем здесь нестандартность ситуации».
Правда, на переговоры со страховой, по словам Татьяны, ушло несколько дней, с билетами было все очень сложно. Но теперь действительно остается только принудительно отдыхать дальше. К турецким властям за эту задержку никаких претензий не предъявишь. Подробности в репортаже корреспондента НТВ Юрия Кучинского .
Лечение синдрома
Это заболевание хорошо поддается лечению и излечивается полностью, хотя не исключены случаи летального исхода из-за развития серьезных осложнений, к примеру, инфаркта миокарда. Чем раньше диагностирована болезнь Кавасаки и начато лечение, тем благоприятнее прогноз.
Обычно больного помещают в стационар, где лечат под контролем доктора. Радикальных терапевтических методов патологии не существует. Синдром кавасаки включает лечение у детей с помощью консервативных методов, а запущенные случаи поражения сердца и сосудов ликвидируются хирургическим путем. Основной целью терапии является защита сердечно-сосудистой системы.
Поскольку точные причины патологии не установлены, то лечение, направленное на устранение причины, не предусмотрено. Для купирования симптомов и предотвращения дальнейшего развития воспаления применяют препараты из таблицы ниже.
Название лекарственного средства или фармакологической группы. Действие, применение.
| Иммуноглобулин | Основной препарат. Вводят в/в-капельно в течение 9–12 часов каждый день. Лучший эффект достигается при его введении в первые 10 дней болезни. Уменьшает воспалительные явления в стенках артерий. |
| Ацетилсалициловая кислота | Большие дозы назначают в лихорадочный период (5 дней) со снижением дозировки до профилактической в следующие 2–3 мес. Аспирин разжижает кровь, снимает воспаление, снижает риск образования тромбов. |
| Антикоагулянты – клопидогрель, варфарин | Рекомендованы детям с выявленными аневризмами с целью профилактики тромбообразования. |
Назначение кортикостероидов спорно. Доказано, что гормоны повышают риск развития аневризмы и коронарного тромбоза.
Эти средства оказывают жаропонижающее действие и снижают риск слипания тромбоцитов. Их используют на первом терапевтическом этапе. Все препараты должен назначать лечащий доктор.
Второй этап предполагает устранение аневризма сосудов. Пациенту назначают дополнительно курс «Аспирина» и антикоагулянтов с регулярным осмотром у кардиолога.
Детям, которые перенесли острую стадию заболевания, проводят стентирование, ангиопластику, аорто-коронарное шунтирование
Кортикостероидная терапия применяется с осторожностью, так как она увеличивает риск образования тромбов
Инфицирование взрослых вирусом Коксаки
В последнее время количество заболевших взрослых увеличивается.
Вероятность заражения Коксаки усиливается у людей с иммуносупрессией. У таких лиц заболевание протекает сложнее, и процесс лечения занимает больше времени. Аутоиммунные заболевания, синдром иммунодефицита человека, химиотерапия при онкологических заболеваниях, недавно перенесенные операции, особенно по трансплантации органов, являются самыми серьёзными факторами снижения иммунитета и сопротивляемости организма.
Среди возможных последствий перенесённого вируса Коксаки у взрослых, выделяют:
- перикардит и миокардит;
- энцефалит;
- сахарный диабет;
- паралич.
Симптомы синдрома Кавасаки
Большинство детей с болезнью Кавасаки нуждаются в медицинской помощи из-за продолжительной лихорадки. Основные симптомы заболевания:
- Изменения со стороны кожи конечностей:
- эритема (покраснение) ладоней и подошв, иногда с болезненными отёками рук или ног, что может препятствовать движениям конечностей;
- чешуйчатое шелушение (отслаивание) эпителия пальцев рук и ног возникает в течение 2–3 недель после начала лихорадки;
- линии Бо (глубокие поперечные «канавки» на ногтях) могут появиться через 1–2 месяца после начала лихорадки.
- Полиморфная сыпь ― на покрасневшей коже появляются красные или фиолетовые бугорки, которые могут принимать различные формы.
- Изменения в ротоглотке:
- эритема, трещины, кровотечение и/или образование корок на губах;
- «клубничный язык» с выпуклыми грибовидными сосочками;
- рассеянное покраснение слизистой оболочки ротоглотки.
- Двусторонний, неэкссудативный (без появления эксудата — отделяемого), безболезненный конъюнктивит наблюдается более чем у 90 % пациентов.
- Острая односторонняя негнойная шейная лимфаденопатия (увеличение лимфоузлов) с диаметром лимфатического узла не менее 1,5 см.
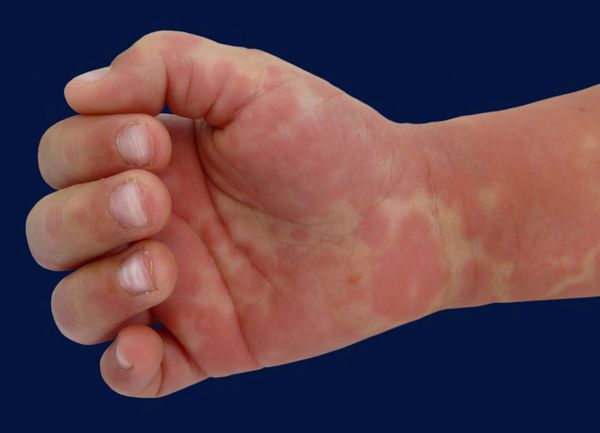
Немаловажный симптом ― высокая температура (часто 40 °C и выше) длительностью более пяти дней. Для постановки диагноза необходимы четыре диагностических критерия из пяти, указанных выше, плюс лихорадка. При аномалии коронарных артерий болезнь Кавасаки может быть диагностирована и при выявлении менее четырёх критериев.
Раздражительность (беспокойство, плаксивость) является важным признаком, который почти всегда присутствует, хотя и не входит в диагностические критерии. Точный механизм раздражительности неясен, но это может быть связано с наличием неинфекционного менингита. Другие относительно распространённые состояния при болезни Кавасаки: артрит, пневмония, увеит, гастроэнтерит (заболевание желудочно-кишечного тракта), дизурия (расстройство мочеиспускания), отит (воспаление среднего уха).
Симптоматика и проявления поражения инфекцией
С момента заражения может проходить от 2 до 10 дней. Понять, как начинается болезнь, спровоцированная вирусом Коксаки, можно по общим симптомам всех форм, которые может принимать вирус – это сыпь по телу, особенно на конечностях, диарея и лихорадка. Быстрее всего проявляется высокая температура (до 40 градусов), отсутствие аппетита и расстройство пищеварения. Может болеть голова, корень языка покрывается белым налётом. Из менее очевидных признаков можно назвать увеличение лимфоузлов, печени, селезёнки, учащение сердцебиения.
Специфические проявления вируса зависят от того, в каких органах сконцентрировано наибольшее количество инфекции. Это могут быть мышечные спазмы и судороги, тошнота, рвота, сильное повышение температуры, увеличение печени, боли в животе, признаки конъюнктивита, и другие симптомы.
Рекомендуем статью: Симптомы Коксаки
Формы протекания и развития вирусного заболевания
В зависимости от того, в каких органах преимущественно локализуется возбудитель, заболевание может проявляться в различных формах:
- гриппоподобной;
- полиомиелитоподобной;
- кишечной форме;
- гепатитоподобной;
- в виде энтеровирусной экзантемы;
- герпетической ангины;
- геморрагического конъюнктивита;
- плевродинии;
- серозного менингита;
- в виде нарушений в работе сердца.
Первый тип является самым лёгким, своей симптоматикой напоминает интоксикацию при гриппе, и характеризуется резким повышением температуры до 39-40 градусов, которое быстро проходит. Такие формы как серозный менингит, плевродиния или гепатоподобная, могут иметь более серьёзные последствия, поэтому обратиться за врачебной помощью в этих случаях просто необходимо.
Кроме того, клинически различают скрытую и острую формы течения болезни:
- В первом случае, если иммунитет заражённого работает активно, никакие симптомы не проявятся, и защитные силы организма просто подавят возбудителя.
- Вторая форма означает, что иммунитет не способен сдержать распространение и размножение вируса, и болезнь развивается с характерной симптоматикой.
Инкубационный период и его особенности
Время с момента заражения, в течение которого вирус активно размножается и распространяется в организме до проявления клинических симптомов называется инкубационным периодом. При инфицировании Коксаки он составляет от двух до семи дней. В этот период:
- На первой стадии развития болезни вирусные частицы накапливаются в кишечнике и на слизистой носоглотки (при обнаружении вируса на этой стадии, вылечиться будет достаточно просто).
- На второй стадии вирус попадает в кровь, и с ней транспортируется по организму, оседая в лимфоузлах, мышцах, органах.
- Третья стадия – выраженный воспалительный процесс, когда вирус начинает разрушать клетки тканей и органов, проявляется выраженной интоксикацией.
Название “руки-ноги-рот” наиболее показательно характеризует симптомы болезни, появляющиеся при этом: на конечностях, ладонях, и стопах, а также на слизистой ротовой полости и вокруг рта. Сыпь представляет собой вирусную пузырчатку, то есть пузырьки, наполненные серозным содержимым, которые со временем лопаются, образуя корочки. Через некоторое время на местах поражения сыпью кожа шелушится, особенно между пальцами и вокруг ногтей на руках и ногах – этот процесс является специфическим признаком синдрома “руки-ноги-рот”.
Принципы лечения
В лечении синдрома Кавасаки у детей задействованы врачи различной специализации – ревматолог, детский кардиолог и врач-инфекционист. Первоочередная задача – незамедлительное лечение при подтверждении диагноза. Общая тактика заключается в применении противовоспалительной, антитромботической терапии, направленной на уменьшение частоты патологических процессов в коронарных сосудах, и предотвратить их поражение.
- Введение внутривенно больших доз иммуномодулирующих препаратов в начальном периоде заболевания, способствующих предотвращению воспалительных процессов и возможных патологий в коронарных артериях.
- Применение аспирина у детей – нежелательный фактор, но его назначают только на период температурного повышения. Потому, что аспирин вызывает у детей желудочные кровотечения и применение его должно быть под строгим контролем врача.
- При развитии коронарного стеноза лечение проводится в детском кардиологическом отделении, и может состоять из оптимальных методов лечения – шунтирования, катетеризации артерий или ротационной абляции.
Получить дополнительную информацию о возможности диагностики и лечения ребенка в МЦ «Хадасса» можно связавшись с международной службой центра.
Симптомы болезни
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении заболевания выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Синдром начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей.
Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Как развивается?
Для развития заболевания характерно образование большого количества Т- лимфоцитов. В норме эти иммунные клетки помогают устранять из организма различных возбудителей инфекционных заболеваний.
При попадании микробов запускается сильный иммунный каскад реакций. В ходе этого процесса образуется большое количество различных цитокинов. Эти вещества обладают воспалительным действием.
Попадая во внутренние стенки кровеносных сосудов, провоспалительные цитокины вызывают в них сильнейшее воспаление. По мере развития воспалительного процесса повреждаются все слои артерий и вен послойно.
В результате такого повреждения стенки сосудов начинают расслаиваться и истончаться. В конечном итоге это приводит к появлению патологических расширений — аневризм.
Наиболее подвержены данной болезни коронарные сосуды. Они созданы природой для того, чтобы обеспечивать кровью сердечную мышцу. При любых повреждениях коронарных сосудов может возникать гибель сердечной ткани — некроз, приводящий к инфаркту.
Спустя некоторое время, в стенки воспаленных сосудов начинают проникать фибробласты. Эти клетки способны запускать в организме образование соединительной ткани.
При избыточном количестве они способствуют формированию слишком плотных сосудов, которые не могут полноценно сужаться и расширяться.
Лечение болезни Кавасаки
Основой успешной терапии является ранняя диагностика и начало соответствующего лечения. Если пациент в настоящее время переживает острую фазу заболевания, синдром Кавасаки лечится путём внутривенного введения больших доз иммуноглобулинов. Эти препараты используются для блокирования процесса, посредством которого иммунная система повреждает свои собственные кровеносные сосуды. Кроме того, пациентам также дают ацетилсалициловую кислоту (в форме аспирина или ацилпирина) или гормональные препараты из группы кортикостероидов, которые оказывают противовоспалительное действие. Обычно проходит около 6-8 недель с момента, когда пациент испытывает первые клинические признаки, пока они полностью не исчезнут.
При раннем лечении прогноз очень хороший, и в большинстве случаев у детей нет тяжелых последствий. Если у пациентов начинают развиваться аневризмы в кровеносных сосудах, это зависит, прежде всего, от их размера и расположения, а также от того, возникают ли тромбы и сгустки крови, которые впоследствии могут засорить кровеносные сосуды и остановить кровоснабжение сердца. Поэтому иногда необходимо начинать длительное лечение сердца или приступать к операции.
Инфицирование, выявление и особенности течения инфекции у беременных
Вопрос “является ли вирус Коксаки опасным в период беременности” не имеет однозначного ответа. Всё зависит, в основном, от иммунитета будущей матери.
Чтобы выявить у женщины наличие вируса, ей могут назначаться такие исследования:
- серологические исследования крови (на наличие и количество специфических антител);
- ПЦР вируса, позволяющая определить его генотип.
Беременные, как и остальные группы людей, при воздушно-капельном или алиментарном контакте с вирусом, заболевают данной инфекцией. Инкубационный период длится от 4 до 6 дней. Летом и осенью, а также при повышенной влажности эпидемиологическая опасность и риск инфицирования будущей матери повышается.
Беременные женщины особенно подвержены заражению вирусом Коксаки типа 16А. Первыми признаками заражения являются нарушения в работе пищеварительного тракта, сыпь в виде небольших волдырей на стопах, кистях и во рту. Такие волдыри сильно напоминают стоматит.
Существует несколько путей заражения плода и ребенка от матери:
- Перинатальный (через вагинальные секреты, кровь).
- Трансплацентарный, если концентрация вируса в крови очень высока, или если наступило обострение хронической инфекции.
- Постнатальный (через грудное молоко или другие источники).
Опасность для будущей матери вирус представляет по причине того, что у неё, из-за особенного состояния организма, уже снижен иммунитет, а Коксаки ещё сильнее его угнетает. В таких случаях велика вероятность, во-первых, течения болезни в тяжёлых формах, во-вторых, заражения другими инфекциями или обострения уже имеющихся.
Заражение вирусом Коксаки в первом триместре беременности может привести к гибели эмбриона или задержке развития плода, спонтанному выкидышу, недоношенности. Во втором триместре беременности, заражение приводит к дыхательной недостаточности и глобальным когнитивным дефектам плода.
Для недопущения заражения, беременным следует особенно внимательно относиться к собственной гигиене: следить за чистотой своих рук, продуктов питания, пить больше жидкости, избегать контакта с болеющими.
Выводы
Отсутствие специфического иммунитета делает практически каждого человека уязвимым в отношении заболеваний, вызванных возбудителями энтеровирусной группы. Не стоит безответственно относиться к «курортным инфекциям», нередко они приводят к серьезным осложнениям. Большинство пациентов, зараженных вирусом Коксаки, не требуют госпитализации, не имеют негативных последствий и выздоравливают на 10-14 день. Но у детей до 3 лет высок риск развития обезвоживания, особенно при рвоте и поносе. И если все же поездка с маленьким ребенком на курорт должна состояться, то маме необходимо позаботиться как о дополнительных средствах гигиены, так и наличии в багаже аптечки с препаратами первой необходимости, чтобы не бегать по местным аптекам в поисках «противовирусных препаратов при коксаки»
Ну и, конечно же, при оформлении страховки, надо удостовериться, что при данной инфекции вы можете рассчитывать на помощь врача, что особенно важно, если болезнь вдруг вызовет осложнения
Автор статьи
Врач общей практики
iОпыт применения Виферона в комплексной терапии серозных менингитов энтеровирусной этиологии» / С. П. Кокорева, А. М. Земсков, Н. П. Куприна // Педиатрия. – 2002. – N 5. – С. 68-71 . – ISSN 0031-403X





