6 неделя беременности
Содержание:
- В яйце не видно эмбриона: что делать?
- Какие исследования проводятся, что показывает УЗИ?
- Другие аномалии плодного яйца
- Когда проводят индукцию родов?
- Можно ли при беременности лечиться настоями, отварами лекарственных трав или фиточаями?
- Необходимые анализы и исследования
- Факторы риска
- Как восполнить дефицит железа при беременности?
- Факторы риска
- Ваше тело в 5-6 недель беременности
- Практические рекомендации
- Что происходит на шестой неделе беременности
- Особенности развития эмбриона
- Осложнения при беременности
- Физические ощущения
- Можно ли беременной женщине ставить горчичники, перцовый пластырь?
- Состояние плода: как выглядит, что происходит
- Причины возникновения в женском организме дефицита железа при беременности
В яйце не видно эмбриона: что делать?
Точно диагностированная анэмбриония является показанием к искусственному прерыванию беременности. Иногда плодное яйцо может выйти из организма женщины самостоятельно, однако такое происходит не всегда. Разлагаясь, оно может нанести серьезный ущерб организму пациентки. Поэтому медики рекомендуют не дожидаться, когда проблема разрешится сама.
В настоящее время используется три способа искусственного прерывания беременности при анэмбрионии:
- Медикаментозный аборт. Этот способ применяется не позже 6-8 недели беременности. Он заключается в приеме пациенткой мифепристона и мизопростола – препаратов, блокирующих прогестероновые рецепторы эндометрия и вызывающих сокращения матки для изгнания плодного яйца. Медикаментозный аборт считается наиболее эффективным и безопасным методом прерывания беременности, который не повреждает слизистую матки и в целом проходит без серьезных последствий для женского организма. Однако он применим только на ранних сроках, когда эмбрион еще недостаточно надежно закреплен в слизистой матки. Позже 8 недели этот способ может привести к неполному изгнанию плодного яйца и вызвать осложнения.
- Вакуумная аспирация. Данный метод используется на сроках до 12 недель (по рекомендации ВОЗ) или до 5 недель (в России) беременности. Он основан на высасывании плодного яйца с помощью вакуумного насоса, катетер которого вводится в маточную полость и создает в ней отрицательное давление. Преимуществом этого метода считается его безопасность и минимальные повреждения, наносимые слизистой матки. Однако, при его использовании сохраняется риск неполного аборта, поэтому требуется проведение дополнительного УЗИ после процедуры.
- Выскабливание (абразия). Это традиционный и наиболее травматичный способ искусственного прерывания беременности. Он заключается в механическом выскабливании плодного яйца и части слизистой оболочки матки с помощью специального гинекологического инструмента (кюретки). Абразия проводится на 6-12 неделе беременности, при этом женщине требуется больше времени на восстановление эндометрия. В связи с характером этой процедуры после нее могут возникнуть такие осложнения, как неполный аборт, перфорация матки, разрыв маточной шейки, кровотечения, инфицирование и т. д.
Если на 6 неделе беременности не виден эмбрион, это не означает приговор женщине как матери. По статистике, каждое 8 зачатие заканчивается анэмбрионией, поэтому данная патология является распространенной в гораздо большей степени, чем бесплодие. При правильно и своевременно проведенной диагностике и искусственному прерыванию аномальной беременности репродуктивная функция восстанавливается уже к следующему менструальному циклу, хотя врачи рекомендуют все же сделать перерыв между попытками. Повторно данная аномалия встречается редко, и женщина имеет все шансы стать счастливой матерью в будущем.
Какие исследования проводятся, что показывает УЗИ?
Чаще всего именно к 6 неделе будущая мама посещает врача, где и узнает о своем новом состоянии. Чтобы снизить вероятность появления осложнений, гинеколог направляет пациентку на консультацию к терапевту, офтальмологу, стоматологу и отоларингологу. Осмотры специалистов позволяют своевременно вывить очаги воспаления, скрытые патологии и решить вопрос о выборе способа родоразрешения.

Какие исследования необходимы для определения тактики ведения беременности? Это:
- общие анализы крови и мочи, включая определение группы и резус-фактора;
- анализ крови на ХГЧ – хорионического гонадотропина человека, по уровню которого можно судить о нормальном или патологическом течении беременности;
- анализ крови на венерические заболевания;
- мазок из влагалища.
Ввиду малой информативности УЗИ не входит в перечень плановых процедур на 6 неделе. УЗИ определит сам факт и точный срок беременности, покажет аномалии развития эмбриона, расположение плодного яйца в матке. Исследование обязательно при ЭКО, подозрении на патологии плода, внематочную или замершую беременность, угрозу выкидыша.
Другие аномалии плодного яйца
Кроме такой патологии, как «плодное яйцо неправильной формы», существует ряд патологических процессов, которые могут спровоцировать замирание беременности или выкидыш.
Маленькое плодное яйцо. Устанавливая данный диагноз, специалисты соотносят размеры плодного яйца со сроком беременности, в результате чего определяется развитие плода в утробе матери, насколько правильным оно является. Установление времени вынашивания производится по тому же размеру яйца, поэтому данная аномалия развития зачастую не имеет под собой оснований, а является лишь следствием неточного определения срока беременности. Однако, бывают случаи, когда плодное яйцо замедляет темпы роста и развития ввиду замершей беременности. В данной ситуации необходимо проведение ряда дополнительных исследований, направленных на определение уровня гормонов в крови женщины.
Большое плодное яйцо. Данная аномалия плодного яйца является разновидностью замершей беременности и имеет название анэбриональная беременность. При такой патологии, как большое плодное яйцо, на снимке УЗИ можно рассмотреть все признаки оплодотворения, сформированные оболочки плодного яйца, нормальный рост плодного яйца, однако при отсутствии эмбриона. Ультразвуковое исследование, в процессе которого можно установить данное состояние, нужно делать не позже, чем на 6-7 неделе беременности. Но и в этом случае не стоит торопиться с неутешительными выводами и настраивать себя на искусственный аборт, так как данный диагноз иногда устанавливается ошибочно, по причине неправильно определенного срока беременности или малых размеров эмбриона, который аппарат просто не может «увидеть».
Вытянутое плодное яйцо. Нормальной формой плодного яйца считается круглая либо овальная. Вытянутое плодное яйцо может сигнализировать о возможном риске потери ребенка. Причина данного явления заключается, как правило, в повышенном тонусе мышц стенок матки. Своевременная диагностика такого вида деформации плодного яйца при условии строгого соблюдения женщиной рекомендаций врача позволит предупредить прерывание беременности, сохранив жизнь ребенку. Женщинам с такой патологией рекомендуется назначение препаратов, которые снижают тонус матки, а также постельный режим и лишенную стрессов, спокойную обстановку до того момента, когда плодное яйцо не примет свою первоначальную правильную форму. Динамику развития плодного яйца, положительные либо отрицательные сдвиги необходимо контролировать при помощи ультразвукового исследования.
Пузырный занос. При данном заболевании плодного яйца происходит трансформация ворсинок хориона в пузырьки, которые заполнены жидкостью светлого оттенка. Располагаются пузырьки на шнуровидных стебельках, между ними обнаруживаются частички децидуальной оболочки. Их величина может варьироваться от размера просяного зерна до вишни, конгломераты пузырьков — гроздевидные. Известны три формы пузырного заноса, в зависимости от степени пролиферации и анаплазии:
- доброкачественная: характеризующаяся отсутствием пролиферации и анаплазии;
- злокачественная (потенциально): характеризующаяся наличием гиперплазии и персистентной анаплазии эпителия хориона;
- злокачественная: с наличием выраженной пролиферации и анаплазии эпителия хориона.
Одним из основных симптомов пузырного заноса является маточное кровотечение, начало которого происходит в течение первых недель беременности. Периодически ослабевая и усиливаясь, оно заканчивается в момент рождения заноса. Кровь отличается темным цветом, в редких случаях в ней присутствуют пузырьки заноса. Характер кровотечений – необильный, усиливающийся в период рождения пузырного заноса. Диагностику заболевания проводят на основании вышеперечисленных проявлений пузырного заноса. Дополнительным средством, которое может быть назначено для подтверждения диагноза, являются биологические реакции на определение беременности, ввиду того, что при такой патологии, как пузырный занос, в организме женщины происходит образование большого количества гонадотропных гормонов.
Вследствие того, что данные диагнозы устанавливаются в первом триместре беременности, т.е. на самых начальных сроках вынашивания плода, благодаря тщательным исследованиям и наблюдениям за развитием эмбриона, у женщин имеется немалый шанс исправить ситуацию и дать ребенку появиться на свет.
Когда проводят индукцию родов?
Рекомендации многих европейских стран относительно индукции родов у женщин с близнецами заключаются в следующем:
- Индукцию родов при однояйцевой беременности близнецами, при отсутствии противопоказаний к родам, нужно рассматривать между 36-й и 37-й неделями беременности из-за повышенного риска гибели плода.
- Индукцию родов при многояйцевой беременности, при отсутствии противопоказаний к родам рассматривают между 37 и 38 неделями.
- При однояйцевой осложненной беременности близнецами индукция родов противопоказана.
Решение о побуждениях к родам всегда должно быть обосновано медицинскими соображениями. Ему также должно предшествовать письменное информированное согласие беременной женщины.
В свою очередь, нужно планировать кесарево сечение, если нет осложнений беременности:
- при разнояйцевой беременности близнецами после 37-й недели беременности,
- при однояйцевой беременности близнецами после 36-й недели беременности;
- при осложненной беременности двойней после 32-й недели беременности.
Можно ли при беременности лечиться настоями, отварами лекарственных трав или фиточаями?
Несмотря на натуральное происхождение, не все препараты на основе лекарственных растений, в том числе и фиточаи, безопасны во время беременности. Травы могут содержать активные вещества, негативно влияющие на развитие плода или усиливающие тонус матки. Травы могут спровоцировать выкидыш или стимулировать преждевременные роды. К небезопасным во время беременности лекарственным растениям относятся :
- ромашка — может способствовать сокращению матки;
- корень солодки — может способствовать повышению риска преждевременных родов;
- слабительные травяные чаи на основе сенны и других растений — активная перистальтика кишечника может стимулировать и сократительную активность матки;
- прутняк обыкновенный — стимулирует выработку эстрогена, может повышать риск выкидыша;
- эхинацея — активизирует синтез окситоцина алоэ вера — стимулирует сократительную деятельность матки;
- календула — оказывает абортивное действие и многие другие.
Однако, есть и лекарственные растения, доказавшие безопасность во время беременности. Среди них :
- листья малины;
- листья перечной мяты;
- оболочка семян подорожника овального;
- чеснок.
Поскольку перечень лекарственных растений, небезопасных во время беременности, довольно велик, принимать фитопрепараты в этот период всё же лучше после согласования с врачом.
Необходимые анализы и исследования
Период 6 недели примечателен еще и тем, что женщина встречается со своим гинекологом. Чаще всего, это первый визит за текущую беременность. В его ходе женщина принимается на учет и разрабатывается тактика ведения 10 акушерских месяцев. В это время происходит и оценка состояния здоровья будущей мамы и процессов, относящихся к беременности. Перечень исследований включает в себя:
- Анализ крови и мочи (общие), биохимические исследования, определение уровня глюкозы в крови дают представление о наличии в организме женщины заболеваний, которые необходимо лечить.
- ХГЧ (анализ крови). С его помощью можно подтвердить факт беременности и судить о благополучии её протекания.
- СПИД, сифилис, гепатиты (анализ крови). Исследование необходимо для исключения серьезных заболеваний. Если результаты исследования выявили наличие заболеваний, необходимо учесть их в ведении беременности.
- Определение группы крови и резус фактора. Эти исследования необходимы для своевременного обнаружения резус-конфликтного варианта беременности и применения необходимых средств для рождения здорового малыша.
- Влагалищный мазок. Дает представление о процессах, протекающих в половых органах женщины.
- УЗИ. Самый интересный вид исследования для женщины. У малыша уже бьется сердце, и доктор может оценить не только количество, место прикрепления и размеры плода, но и его сердцебиение. Это очень трогательно.
Приведенный перечень исследований является обязательным. С его помощью можно максимально облегчить течение беременности и сделать все, чтобы малыш родился здоровым. Этот список исследований не является полным. Каждая беременность индивидуальна, и могут понадобиться дополнительные исследования для диагностики здоровья.
Замершая беременность на 6 неделе
Несмотря на возможности современной медицины, встречаются ситуации, когда начавшаяся беременность не развивается. В большинстве случаев они вызываются генетическими отклонениями плода. Если бы такой плод продолжал расти и развиваться, он не смог бы привести к рождению полноценного ребенка. Данный механизм позволяет уменьшить такую возможность и уберечь женщину от вынашивания больного ребенка.
Внематочная беременность 6 недель
Нормальная беременность развивается в пределах специального органа — матки. Там создаются условия для полноценного роста плода. Иногда плодное яйцо не успевает опуститься в матку, а прикрепляется и начинает расти вне её. Маточные трубы, брюшная полость, яичник — все они не приспособлены для вынашивания малыша. Признаками такого расположения плодного яйца могут стать боли с одной стороны живота на фоне скудных кровянистых выделений или при их отсутствии. При разрыве трубы ситуация резко ухудшается: появляются интенсивные, нестерпимые болевые ощущения, тошнота, рвота, головокружение, потеря сознания. Это угрожающее жизни состояние, которое требует немедленного обращения к врачу.
Факторы риска
Если вас беспокоят постоянные тянущие боли внизу живота, схожие с теми, что вы ощущали накануне месячных, это может сигнализировать о повышенном тонусе матки. Однако иногда указанные симптомы связаны с дисфункцией кишечника — в таком случае они появляются после сдавливания живота или длительного сидения. Обсудите проблему с доктором: если она действительно связана с пищеварением, специалист назначит безопасный спазмолитик и поможет составить правильный рацион.
Но когда к тянущему животу добавляются коричневато-кровянистое «мазанье», обильное кровотечение или выделения со сгустками, есть вероятность того, что произошел самопроизвольный аборт. Причины выкидыша могут быть самыми разными: от обыкновенной простуды (очень опасна температура 38 градусов и выше) до каких-то аномалий в развитии эмбриона.
Кроме того, на 5-й неделе возможна замершая беременность, когда зародыш перестает развиваться и гибнет в утробе матери. В этом случае появляются слабые кровянистые выделения, а в животе ощущается болезненность. Чтобы установить факт замершей беременности, необходимо сделать УЗИ.
Также на этом сроке у некоторых женщин появляются герпетические высыпания на слизистой губ. Если такие высыпания у вас не впервые, в данный момент герпес для плода неопасен: будущего ребенка защитит ваш иммунитет.
Как восполнить дефицит железа при беременности?
Для того чтобы не столкнуться с анемией во время беременности, необходимо принимать железо дополнительно и правильно питаться.
Прием препаратов железа
При выборе железосодержащих препаратов следует отдавать предпочтение тем, в состав которых входит липосомное железо. Дело в том, что другие формы железа плохо усваиваются (только на 10%) и негативно влияют на работу ЖКТ (рвота, раздражение, запор встречаются в 25% случаев). Из-за этого беременные часто прекращают принимать препараты железа.
В отличие от традиционных форм липосомное железо намного лучше усваивается и при этом не вызывает проблем с ЖКТ. В качестве примера комплекса с липосомным железом можно назвать Прегномаму (подробнее о продукте можно узнать здесь). Комплекс рекомендован женщинам во время и после беременности. 1 капсула содержит 14 мг липосомного железа. Исследования показали, что такого количества достаточно для профилактики анемии у беременных. Также Прегномама содержит активную форму фолиевой кислоты, Омега-3, 13 витаминов и минералов.
Диета
Диета для профилактики железодефицитной анемии требует обогащения рациона продуктами, богатыми животным белком, который содержит железо в гемовой форме. Это красное мясо (говядина, индейка), субпродукты (говяжий язык, печень) и красная рыба.
Продукты растительного происхождения не помогут предупредить анемию во время беременности. Хотя в гречке и пшенке, персиках, чернике, хурме и яблоках содержится много железа, оно находится в таком виде, что практически не усваивается в организме человека.
Однако продукты, которые содержат витамин С (смородина и другие сезонные ягоды, щавель, все виды капусты, цитрусовые) вносят заметный вклад в профилактику анемии, так как витамин С улучшает усвоение железа.
Лечение анемии построено на двух принципах – это прием препаратов железа и диета. Следует учесть, что устранить анемию быстро не получится: значительное увеличение уровня гемоглобина и улучшение самочувствия, как правило, наступает через 4–6 недель. За это время в развитии плода могут произойти необратимые изменения. Поэтому будущей маме следует приложить все усилия, чтобы не допустить развития анемии.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Факторы риска
На ранних сроках беременности у женщины снижается иммунитет, поэтому будущая мама становится более подверженной различным заболеваниям. Наблюдайте за своим состоянием. Если у вас тянет живот, это может означать угрозу выкидыша. Иногда боль в пояснице и животе связана с растяжением связок матки, но, чтобы перестраховаться, лучше обратиться к врачу.
Если на 6-й неделе беременности у вас появились болезненные ощущения в животе, спине и к ним присоединились мажущие коричневые выделения или пятна крови, безотлагательно отправляйтесь в больницу. Простуда, повышение температуры, неконтролируемый прием медицинских препаратов — вот лишь некоторые причины, вызывающие самопроизвольное прерывание беременности.
Кстати, сейчас нужно особенно внимательно следить за характером выделений. Если они желтого, зеленого или серо-зеленого цвета, имеют резкий неприятный запах, сопровождаются зудом, жжением и набуханием наружных половых органов, речь идет о генитальных инфекциях, которые требуют срочного лечения.
Ваше тело в 5-6 недель беременности
В 5-6 недель беременности ЧТО ПРОИСХОДИТ с мамой.
- В сроке 5-6 недель беременности матка соответствует размерами куриному яйцу и НАЧИНАЕТ ДАВИТЬ на мочевой пузырь, вследствие чего появляется . Желательно МОЧИТЬСЯ через каждые 20-30 минут даже без возникновения позывов с целью предотвращения давления мочевого пузыря на матку и угрозы прерывания беременности.
- В 5-6 недель беременности желтое тело в яичнике синтезирует прогестерон, который готовит Ваше тело к вынашиванию беременности.
- В 5-6 недель беременности окружность талии не изменяется.
- Молочные железы начинают увеличиваться.
- В сроке 5-6 недель ВОЗМОЖНЫ с утра и в течение дня.
- Уже с 5-6 недель беременности Вы можете .
- Иногда может неожиданно возникнуть предобморочное состояние.
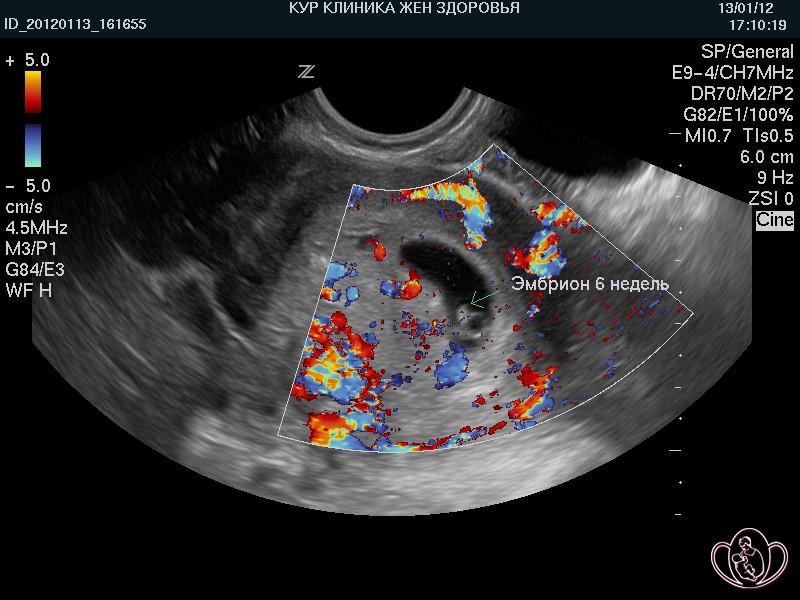
| УЗИ 6 недель. Кровоток в матке. Определяется значительное усиление кровотока |
 |
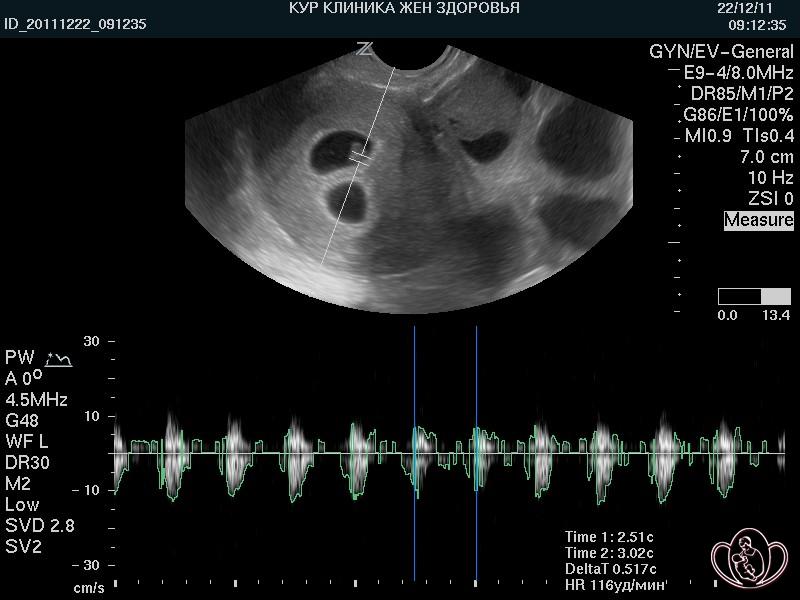
| УЗИ 5-6 недель. Фото беременности 5 недель 3 дня: двуяйцевая двойня. Исследование сердечной деятельности |
 |
Практические рекомендации
Система обследования и ведения женщин с неразвивающейся беременностью в анамнезе должна включать три основных этапа:
1. Патогенетически обоснованное обследование;
2. Восстановительное лечение до беременности;
3. Профилактическое лечение в процессе беременности, наступившей после завершения реабилитационной терапии.
I ЭТАП
Алгоритм обследования:
– УЗИ (7–9-й день цикла);
– медико-генетическое консультирование;
– исследование гормонов крови 2-5, 22–24-й дни цикла (ЛГ, ФСГ, ТТГ,Т3, Т4), антитела к ТПО, пролактин; прогестерон; эстрадиол; ДГЭА-С; 17ОП.
– бактериологическое, вирусологическое исследование содержимого цервикального канала и влагалища;
– биопсия эндометрия на 7–9-й день цикла (морфологическое, иммунологическое и микробиологическое исследование эндометрия);
– иммунологическое исследование (иммунный статус, аутоантитела);
– гемостазиологическое исследование, включающее определение показателей тромбоэластограммы, агрегационной активности тромбоцитов.
Восстановительное лечение вне беременности
| 1. | Лечение необходимо начинать с выявления урогенитальной инфекции с обязательным определением чувствительности микроорганизма к антибиотикам. Курс антибиотикотерапии не менее 7-ми дней, с обязательным контрольным исследованием не ранее 14–21-го дня после окончания лечения. |
| 2. | При выявлении хронического эндометрита по данным гистологии – сочетание антибактериальной терапии с гормональным лечением: дюфастон 10 мг 2 раза ежедневно 16–25-й день не менее 3-х менструальных циклов, учитывая высокую частоту НЛФ у женщин с невынашиванием. |
| 3. | Лечение иммунных нарушений после завершения антибактериальной терапии и контрольного исследования биоптата эндометрия. |
| 4. | Коррекция гормональных нарушений – параллельно с противовоспалительным лечением (дюфастон 10–20 мг 11–25-й день). |
| 5. | Лечение аутоиммунных состояний (положительный тест определения волчаночного антигена, высокий титр антител к фосфолипидам) следует начинать после завершения противовоспалительной и иммунокорригирующей терапии, используя минимальные эффективные дозы глюкокортикоидных препаратов (метипред 2–4 мг/сутки). В случае выявления гиперагрегации тромбоцитов или гиперкоагуляции необходимо включать дезагреганты: аспирин 50–80 мг/сутки или реополиглюкин 400,0 мл через день внутривенно капельно; трентал 1 таблетка 3 раза в день и антикоагулянты прямого действия. Обязателен гемостазиологический контроль 1 раз в 10–14 дней. |
| 6. | При выявлении высокой цитотоксической активности иммунокомпетентных клеток в эндометрии и выраженных аутоиммунных нарушениях у женщины с неразвивающейся беременностью рекомендуется: иммуноглобулин 1–2 раза до планируемой беременности, иммунотерапия лимфоцитами мужа или донора однократно. |
Принципы ведения беременности, наступившей после завершения восстановительного лечения. Основное: преемственность реабилитационной терапии, используемой в процессе беременности.
| 1. | На ранних сроках (5–7 недель) иммунотерапия аллогенными лимфоцитами мужа или донора в дозе 7–10 млн клеток по методике ФГБУ НЦОМиР. |
| 2. | С ранних сроков беременности – контроль микроценоза цервикального канала и влагалища для своевременной коррекции. |
| 3. | Женщинам, получавшим до беременности иммуноглобулинотерапию: с 5–7-ми недель – иммуноглобулин (средняя доза 20–250 мг/кг) № 2–3 до 16–18-ти недель. |
| 4. | При возникновении осложнений – госпитализация, а также госпитализация в критические и индивидуально критические сроки беременности. |
Что происходит на шестой неделе беременности
Вместе с бурным развитием зародыша продолжают происходить изменения в организме матери. Уровень гормонов продолжает расти, увеличивается концентрация ХГЧ, прогестерона. Все гормоны тесно взаимодействуют между собой, дополняя действие друг друга.
Такой гормональный взрыв вызывает изменение как физического, так и психоэмоционального состояния беременной женщины. Она чувствует слабость, постоянно хочет спать. Немотивированная агрессия, плаксивость, плохое настроение – во всем этом виноваты гормоны.
Важные изменения происходят в матке. Меняется ее форма, величина, консистенция, реактивность, увеличивается кровоток.
Активно идет формирование плаценты, которое полностью завершится к двенадцатой неделе беременности. На шестой неделе плацента уже начинает выработку гормонов, а совсем скоро она будет отвечать за защиту и питание ребенка.
Особенности развития эмбриона
5 неделя беременности соответствует началу второго акушерского месяца, т.е. с момента имплантации плодного яйца в эндометрий проходит около 29-35 дней. На ультразвуковом фото 5-недельный эмбрион имеет вид небольшого цилиндра протяженностью 6-7 мм. В этот период беременности можно различить зачатки рук и ног, а также ушные раковины и носовые щели зародыша.
Начиная с 5 недели гестации, происходит формирование поджелудочной железы, верхних отделов респираторного тракта и печени. Именно в этот период сердце ребенка делает свои первые удары, а кровеносная система продолжает свое активное развитие. В последние дни пятой недели беременности образуются зачатки костного мозга, щитовидная железа и отдельные элементы опорно-двигательного аппарата.
С помощью трансвагинальной эхографии можно различить глазные впадины и места развития внутреннего и наружного уха. Вследствие недоразвитости мягких тканей определить пол ребенка в раннем периоде гестации невозможно. Однако на снимках хорошо проглядывается пупочный канат и отдельные элементы эндокринной системы.
Осложнения при беременности
Индуцированная беременность чаще протекает с осложнениями, чем беременность, наступившая в результате естественного зачатия. Это связано с наличие у пациентов нарушений в работе репродуктивной системы, которые и стали причиной обращения супружеской пары к вспомогательным репродуктивным технологиям.
Согласно статистике, гестация в 90% случаев прерывается в первые три месяца после зачатия. На вероятность возникновения осложнений влияют следующие факторы:
- иммунная совместимость партнеров;
- фертильный возраст женщины;
- колебания гормонального фона;
- развитие или обострение инфекционных заболеваний.
К наиболее вероятным осложнениям относят замирание беременности, которое чаще диагностируется у пациенток после 40 лет. В 83% случаев эмбрион прекращает свое развитие на сроке до 11-12 недель, что может быть связано со снижением в организме уровня эстрадиола или прогестерона. Чтобы предотвратить гибель плода, многим женщинам в первом триместре беременности после ЭКО назначается поддерживающая гормональная терапия.
Физические ощущения
Признаки беременности, которые чувствуются на 6 неделе, настойчиво говорят о грандиозных гормональных перестройках в организме.
- Тошнота, недомогание — на 6 неделе их действие максимально. Ваши отвратительные ощущения вызывают лишь небрежные замечания врачей: «Это гормоны. Тошнит, значит, ребенок развивается нормально»;
- Усталость. Если месяц назад мимолетное желание прилечь возникало редко, то на 6 неделе без отдыха обойтись невозможно. Многие беременные называют это состояние «полным изнеможением». Сама природа предупреждает женщину, озабоченную многочисленными делами, немного «притормозить»;
- Одышка при ходьбе. Это покажется странным, но ранние сроки сопровождаются признаками, более характерными для заключительной стадии беременности. Организм требует уменьшения физических нагрузок. Поэтому чаще отдыхайте;
- Увеличение грудных желез возвестит вам о беременности прежде, чем живот. Объем груди немного увеличивается. У будущих мамочек с маленькой грудью, имеющих первую беременность, эти изменения — заметнее. Повышается чувствительность груди. Чаще, к поздним срокам, она ослабевает.
Возможны ощущения легкого покалывания в груди, даже острой, но быстро проходящей, боли. Могут увеличиться и потемнеть околососковые кружки, а мини-железки, выделяющие антибактериальную смазку, — стать выпуклыми. Многих женщин расстраивают проступившие на груди вены, похожие на реки с разнообразными притоками. Поддерживающий бюстгальтер, теплый душ, успокаивающий массаж помогут перенести неприятные ощущения.
Сухость кожи, зуд более характерны для поздних сроков. Но первоначальные ощущения в области ладоней, пяток возникают раньше. Отказ от концентрированного мыла, замена душа теплой ванной уменьшают сухость;
Частое мочеиспускание. Увеличивающаяся матка находится близко к мочевому пузырю. Бесконечные позывы к мочеиспусканию начинаются примерно на 5—6 неделе
Повышенное слюноотделение. Меняется количество, состав и даже вкус слюны. Некоторые беременные обнаруживают взаимосвязь между утренним недомоганием—слабостью и выработкой слюны;
Жажда — естественный сигнал организма в это время. Частое мочеиспускание может привести к обезвоживанию. Дополнительное количество воды поможет этого избежать. Жидкость необходима почкам для выведения продуктов жизнедеятельности ребенка. Дополнительное количество воды требуется еще и потому, что объем крови на 40% увеличивается. Кроме того, жидкость нужна для заполнения плодного пузыря — своеобразного «плавательного бассейна»;
Увеличивающаяся талия. Для окружающих этот признак беременности пока незаметен. Но на 6 неделе женщина почувствует изменившуюся талию из—за вздутия кишечника + небольшой прибавки веса;
Запоры. Гормоны беременности тормозят продвижение пищи по кишечнику. У врачей есть термин: «Пониженная желудочно—кишечная моторика». Пища продвигается медленно, зато вода всасывается быстрее. Происходит запор. В конце срока беременности процесс ухудшается. Неблагоприятное воздействие гормонов возможно преодолеть, полюбив пищу, богатую клетчаткой (морковь, цукини, сливы, инжир, сельдерей, абрикосы). Из—за запора в анальном отверстии могут появиться трещины и поэтому стоит знать, как лечить геморрой у женщин;
Изжога — неприятное, болезненное жжение за грудиной. Прогестерон ослабляет мышцы желудка, увеличивая время прохождения желудочного сока. Это явление медики именуют «гастроэзофагеальным рефлексом». После родов изжога обычно проходит;
Газы, вздутие живота. Изменения в организме, способствующие запорам, становятся причиной метеоризма. Увеличивающаяся матка и вздутый кишечник соревнуются за пространство в организме. Ощущения в животе на 6 неделе беременности причиняют много беспокойств будущей маме.
Как избавиться от газов:
- Ешьте медленно, хорошо пережевывайте. Во время поспешной еды вы заглатываете воздух, с которым «заторможенному» кишечнику справиться трудно;
- Белокочанная капуста, бобы, газированные напитки вызывают повышенное газообразование. Откажитесь от них;
- «Тяжелая» пища (жирная, жареная) усиливает ощущение вздутия, медленно переваривается, долго остается в кишечнике;
- Ешьте, как малыши — часто, маленькими порциями.
Можно ли беременной женщине ставить горчичники, перцовый пластырь?
Несмотря на то что и горчичники, и перцовый пластырь действуют наружно и не влияют на развитие плода, они потенциально опасны для течения беременности. Тепловые процедуры могут способствовать повышению сократительной активности матки, что сопряжено с увеличением риска выкидыша или преждевременных родов. Кроме того, усиление микроциркуляции, которое происходит под действием горчичников или перцового пластыря, может изменять маточно-плацентарный кровоток, что также нежелательно. Наибольшую опасность представляют тепловые процедуры в первом и последнем триместре беременности — в первом они увеличивают риск выкидыша, в последнем — преждевременных родов.
Состояние плода: как выглядит, что происходит
На 4-6 неделе малыш по размерам похож на зернышко или горошину. Именно сейчас он начинает активно формироваться. У вчерашнего эмбриона выделяются контуры тела, ручки, ножки, поясница. С каждым днем он все больше приобретает вид человека. На головке образуются выпуклости, которые со временем преобразуются в глазки, ушки, носик. Из особенностей – у него все еще есть «хвостик», который позже трансформируется в нижнюю часть позвоночного столба.
Этот период считается одним из наиболее важных для ребенка – происходит не только закладка, начинается «строительство» его внутренних органов и систем жизнеобеспечения. И хотя по размерам он едва достигает 5 мм, а весит всего 0,7-1 граммов, но его сердечко уже разделено на две камеры, сокращается и отбивает четкий ритм в 140-150 ударов в минуту. Его работа находится под контролем крохотного головного мозга. Сердцебиение можно услышать посредством аппарата УЗИ. Также начинается образование:
- выделительной, пищеварительной, дыхательной систем: закладывается база для печени, поджелудочной железы, желудка, развиваются кишечные трубки, бронхи, легкие и гортань;
- хрящевой ткани, из которой впоследствии образуются кости, мышцы, сухожилия;
- сети кровеносных сосудов;
- центральной нервной системы (ЦНС);
- вилочковой железы (тимуса) – важнейшего органа иммунной системы человека.
В 6-7 недель беременности нервная трубка полностью затянулась, нервные клетки начинают активное деление. Появились эритроциты – красные тела крови.
Малыш делает свои первые движения, правда, для будущей мамы еще неощутимые. Настоящие толчки будут чувствоваться не ранее 18 недели. С помощью пуповины он свободно передвигается, вернее, плавает в околоплодной жидкости, объем которой на данном этапе не превышает 3-х миллилитров. Кроме того, вместе с развитием мышечной ткани начинается реакция на внешние раздражители, воспринимаются колебания, происходящие в плодном пузыре.
Ребенок в 6 недель беременности очень уязвим к любым воздействиям и факторам. Высокой остается угроза выкидыша, достигая практически 20%. Поэтому нужно четко соблюдать рекомендации, полученные от врача.
Причины возникновения в женском организме дефицита железа при беременности
В период вынашивания ребенка объем крови в женском организме возрастает на 50%. Одновременно увеличивается и количество жидкости, в результате чего кровь «разжижается». Поэтому снижение уровня гемоглобина закономерно: нижняя граница гемоглобина в крови у беременных установлена на уровне 110 г/л. Для сравнения: норма у небеременных женщин – от 120 до 140 г/л.
Стоит учесть, что нередко женщины вступают в беременность с дефицитным или пограничным содержанием железа в крови. Уровень железа может быть низким из-за обильных менструаций длительностью больше 5 дней, неполноценного питания, проблем с ЖКТ, при которых этот микроэлемент не может полноценно усваиваться в организме.
О железодефицитной анемии при беременности говорят тогда, когда уровень гемоглобина опускается ниже 110 г/л. Выделяют три степени анемии:
- Легкая степень тяжести (уровень гемоглобина – от 90 до 110 г/л).
- Умеренно выраженная (от 70 до 89 г/л).
- Тяжелая (от 40 до 69 г/л).





