Почему ребенок-грудничок теребит уши, требуется ли лечение?
Содержание:
- Лучшее положение для игры собственными ручками
- Способы лечения
- Профилактические меры
- Нарушение слуха у детей
- Медикаментозное лечение и уход за ребенком
- Как поступить родителям в таком случае?
- Лечение
- Разновидности фронтита
- Что такое стенозирующий лигаментит или болезнь Нотта?
- Каковы симптомы прорезывания зубов
- Причины
- Как правильно осмотреть ушную раковину малыша?
- Исправление тонуса
- Самые распространенные причины развития кондуктивной тугоухости
- Когда и зачем отучать?
- Чего делать нельзя?
- Как правильно осмотреть ушную раковину малыша?
- Как развивается заболевание
Лучшее положение для игры собственными ручками
Положение ребенка существенно влияет на развитие двигательных навыков рук. Горизонтальное положение препятствует игре ручками, вертикальное — способствует ей. Лежа на ровной гладкой поверхности (например, на полу), ребенок производит движения в свободном стиле — что-то вроде «велосипеда», выполняемого одновременно и ручками, и ножками; он может вытягивать конечности в разные стороны. Но когда малыш в этом возрасте лежит на спине, срабатывает еще действующий рефлекс отдыхающей шеи (при повороте головы в ту же сторону откидывается ручка, а кулачки остаются сжатыми). Гораздо лучше, если вы подержите ребенка в полувертикальном положении у себя на коленях или посадите в специальное детское креслице. В таком положении его голова обращена вперед и он смотрит прямо перед собой; при этом кулачки разжимаются и он как бы для объятий тянет к вам руки. Таким образом, полувертикальное положение поощряет ребенка начать игру в ручки или заняться какой-то игрушкой, удерживая ее перед собой.
Способы лечения
Чтобы определить, почему ребенок постоянно трогает ухо, следует проконсультироваться с педиатром. Врач осмотрит малыша, выяснит причину его беспокойства и назначит лечение. Возможно применение медицинских препаратов, а также лечение народными методами. Любые способы терапии должны использоваться только по согласованию с лечащим доктором.
Медикаментозная терапия
Во время посещения педиатра ребенка тщательно осматривают, при необходимости дополнительного исследования берется мазок на посев (с целью определения содержимого микрофлоры в ухе). Так проще выяснить причину того, почему малыш трет уши, и в случае необходимости назначить лечение.
В зависимости от заболевания могут быть назначены следующие средства:
- медикаменты с антигрибковым эффектом;
- антибактериальные и дезинфицирующие растворы для обработки кожи (Перекись водорода, раствор марганца и пр.);
- антигистаминные препараты в случае аллергической реакции (Супрастин, Кларитин, Диазолин и другие);
- при отите — ушные капли с противовоспалительным эффектом (борный спирт), назальные капли с димедролом, капли Фенистил в рот.
Использование средств народной медицины
Беспокойство грудного ребенка, проявляющееся в виде чесания ушей, может быть устранено при правильном уходе за малышом и соблюдении норм гигиены. Ушки нужно чистить с помощью ватной палочки с ограничителем не реже раза в неделю. Необходимо следить, чтобы ворсинки не оставались в слуховом проходе. Комнату малыша нужно проветривать, делать влажную уборку, возможные источники аллергии (например, цветущие растения) лучше вынести.
Категорически запрещено использовать народные средства самостоятельно без назначения врача. Наиболее эффективные методы лечения с использованием средств народной медицины:
- водные процедуры с добавлением лекарственных трав с противовоспалительным эффектом (ромашка, череда, кора дуба);
- настои трав с антисептическими свойствами (зверобой, ромашка, алоэ) — рекомендуется давать деткам старше 6 месяцев;
- использование прополиса (компресс на беспокоящее ухо для снятия болевого синдрома, мазь на основе настойки и растительного масла, настойка 5% прополиса);
- солнечные ванны.
Профилактические меры
Как защитить ребенка от ушных заболеваний? Оториноларингологи настаивают на выполнении следующих рекомендаций:
- частые прогулки на свежем воздухе;
- сбалансированное питание;
- обязательный дневной сон;
- правильное высмаркивание — слизь не должна попадать в уши;
- применение сосудосуживающих назальных капель при первых симптомах отита;
- закаливание;
- после бассейна необходимо тщательно очистить ушную раковину ватной палочкой;
- осмотр на наличие аденоидов и при необходимости их удаление.
Почему ребенок трогает уши? Такой вопрос задавал себе каждый родитель. Особенно ярко он возникает, когда ребенок совсем мал и не умеет разговаривать. Родителям остается только догадываться. А чтобы не гадать «на кофейной гуще», надо с этим вопросом обратиться к педиатру. Он порекомендует ряд исследований, чтобы выявить основную причину беспокойства ребенка в ушной зоне.
Причин возникновения патологий ушной зоны детей – огромное множество – начиная с попадания мелкого предмета в ухо, заканчивая отитами разных степеней в наружном, среднем и даже внутреннем отделах ушной системы. Последний вид болезней встречается крайне редко и связан с переносом инфекции по крови и через лимфатическую систему. Остальные виды болезней часто диагностируются у маленьких пациентов. По статистике, патологии в ушах у малышей чаще возникают после или во время простудных заболеваний. Ушным болезням чаще подвержены дети с низким иммунитетом, болезнью рахита, после перенесенных заболеваний и пр.
Грибковый отит
Один из видов отита – . Вызывается наличием грибка в организме малыша. Это – приобретенное заболевание. Данный вид инфекции может передаваться как через наружное ухо, так и попаданием грибка в пазухи носа, к примеру, при промывании носа при насморке. Также грибок может быть занесен и в среднее ухо неправильными медицинскими манипуляциями. К основным причинам появления грибкового отита относят:
- продолжительную болезнь малыша;
- активное медикаментозное лечение;
- травмы;
- попадание мелких предметов в ухо и пр.
Болезнь может наступить при нарушении микрофлоры организма ребенка, которая может быть вызвана любыми причинами:
- механическими;
- физическими;
- химическими;
- термическими.
Аллергическая реакция
Чаще всего ушные болезни одолевают детей-аллергиков. Аллергия – это уже возникновения болезнетворной микрофлоры в организме. И при ее развитии она поражает не только наружные кожные покровы, но и может распространиться на все слизистые оболочки органов ребенка. Тогда вредная микрофлора попадает в среднее ухо ребенка, вызывая поражение органов и тканей. Причем при диагностике никакой инфекции не наблюдается. А ребенок постоянно теребит уши, испытывает беспокойство. Причины такого отита в большинстве случаев носят наследственный характер. Но также могут быть приобретенными в связи с:
- тяжелыми родами;
- плохой экологией;
- слабым иммунитетом младенца.
Иные причины
Патологии в ушной зоне чаще возникают у детей:
- имеющих анемию;
- с недостаточным весом;
- имеющих аденоиды в носоглотке;
- страдающих различными заболеваниями горла или носа.
Медики объясняют частые ушные болезни у детей до 5-ти лет горизонтальным расположением евстахиевой трубы. По сути, данный слуховой канал выполняет защитную функцию среднего уха и предотвращает огромное число заболеваний ушной зоны. Но в горизонтальном положении слуховая труба позволяет беспрепятственно попадать и распространяться вредоносным организмам в ушной зоне. После она меняет положение и переходит в вертикальное состояние. создавая естественную преграду для микробов, вирусов, бактерий.
Поэтому патологию ушей у маленьких детей легко могут спровоцировать:
- перенагревание или переохлаждение;
- при принятии ванны;
- сильный порывистый ветер и пр.
Нарушение слуха у детей
Слуховые расстройства в детском возрасте могут негативно сказаться на развитии речевой функции и умственных способностей (внимательности, памяти, логики и т.п.). Не говоря уже о трудностях в общении со сверстниками и склонности к обучению. Поэтому чем раньше будет диагностирована и решена проблема, тем более быстрым будет процесс адаптации ребёнка к обычной жизни.
По статистике на каждую тысячу новорождённых на свет появляются один-два ребёнка со сниженным слухом. Почти каждый ребёнок в возрасте до 10 лет сталкивается с временным ухудшением слуха, вызванным инфекционными заболеваниями.
Самыми распространёнными причинами кондуктивной тугоухости в детском возрасте являются острый наружный и острый средний отиты.
Возбудителем острого наружного отита у детей чаще является бактериальная флора, реже – грибковая. Риск заболеть усиливается летом из-за жары и купания в водоёмах. Ребёнок жалуется на болевые ощущения в ухе, которые становятся сильнее, если дотронуться до ушной раковины. Из-за отёчности слухового прохода ребёнок начинает хуже слышать. Отмечается покраснение уха.
Если ребёнок посещает бассейн, обязательно надевайте ему резиновую шапочку, а после купания тщательно вытирайте ухо полотенцем. Так вы снизите риск заболевания.
Острым средним отитом успевают переболеть почти все дети в возрасте до шести лет. Основные признаки заболевания: сильная, стреляющая боль в ухе, заложенность, гнойные выделения из слухового прохода, повышение температуры, потеря аппетита. Груднички постоянно плачут, становятся капризными, отказываются от молока. Дети маленького возраста могут постоянно теребить своё ушко.
Симптомы обоих диагнозов похожи. Но тактики лечения отличаются. Поэтому не нужно заниматься самолечением. Только лор-врач сможет определить диагноз и назначить эффективную терапию.
Медикаментозное лечение и уход за ребенком
Подбирает эффективное медикаментозное лечение и дает рекомендации по уходу за малышом врач, основываясь на результатах обследования и поставленном диагнозе. Если причиной стал инородный предмет, который застрял близко к поверхности, родители могут вынуть его самостоятельно. Мелкие инородные тела, или предметы, проникшие глубоко в слуховой проход, должен извлекать специалист.
При аллергической реакции потребуется коррекция рациона кормящей мамы и малыша, если он получает адаптированную смесь или прикормы. Доктор также может посоветовать гормональные (Элоком, Адвантан) или негормональные (Деситин, Бепантен, Элидел) мази и кремы местного действия для снятия симптомов и заживления.
Если доктор диагностировал у малыша отит (воспалительный процесс в среднем ухе), он разработает стратегию лечения, исходя из возраста маленького пациента, разновидности заболевания, тяжести его протекания.
Вылечить отит домашними средствами невозможно. Медикаментозное лечение должно быть комплексным, состоять из следующих компонентов:
- Жаропонижающие средства (педиатр или ЛОР могут порекомендовать медикаментозные средства из группы нестероидных противовоспалительных препаратов) – Ибуфен, Эффералган, Калпол;
- Антибиотикотерапия – малышам, не достигших 2-летнего возраста (в 5-6 месяцев, 1,5 года) рекомендован курс продолжительностью не более 5 дней. Препараты – Флемоклав Солютаб, Амоксиклав, Цефтриаксон;
- Использование соляного раствора – грудничкам нельзя закапывать в нос сосудосуживающие капли, но во время лечения отита требуется разжижать слизь в носу. Приготовить соляной раствор несложно – достаточно растворить 1 ч.л. соли в стакане теплой кипяченой воды. Нужно закапать в каждый носовой проход по 2-3 капли раствора. Спустя пару минут слизь вытягивают аспиратором или грушей с резиновым наконечником. Процедуру проводят перед едой и сном.
При лечении грудного ребенка следует учитывать, что применение сосудосуживающих капель детям до 1 года категорически противопоказано. Малышам запрещен прием медикаментозных препаратов на основе ацетилсалициловой кислоты, то есть давать крохе Аспирин нельзя. Аналогичную рекомендацию специалисты дают относительно использования Анальгина для облегчения состояния ребенка.
Как поступить родителям в таком случае?
Если ваш сын или дочка часто чешет ухо, нужно постараться определить, почему он или она это делает, но, ни в коем случае, не начинать лечение самостоятельно.
Поэтому до обращения к врачу рекомендуются только следующие действия:
-
при повышении температуры тела выше 38,5 градусов дать ребенку жаропонижающее – Панадол (детский Парацетамол), Ибупрофен, Нурофен, свечи Цефикон;
- следить за чистотой наружного слухового прохода у ребенка – ватными палочками, смоченными в кипяченой теплой воде, протирать ушную раковину изнутри, убирать любые выделения и смягчать корочки;
- исключить контакт ребенка с возможными аллергенами – убрать из комнаты малыша мягкие игрушки, растения, не пользоваться косметическими средствами, кремами, убрать из рациона ребенка или кормящей мамы продукты, которые часто вызывают аллергию;
-
следить за соблюдением режима сна и отдыха, избегать переутомления, посещения шумных мероприятий, общения с большим количеством людей и стараться укрепить нервную систему грудничка с помощью прогулок на свежем воздухе, закаливания, тесного тактильного контакта.
Здоровье малыша в первый год жизни почти полностью зависит от внимательности и заботы его родителей, если ваш ребенок начал чесать уши, обязательно проконсультируйтесь с педиатром или ЛОР-врачом, это может помочь избежать таких осложнений со здоровьем, как хронический отит, нарушение слуха, аллергические заболевания или неврологические нарушения.
Лечение
Очень часто дети, у которых обнаружены тикозный гиперкинез, не нуждаются в специальной терапии. Она абсолютно бессмысленна, а помогает лишь коррекция образа жизни пациента. Однако если тики генерализуются, то лечения не избежать. А вот какой из методов выберет врач, зависит от тяжести заболевания, возраста и физических показателей ребенка.
Возможен комплексный подход лечения тиков у детей. В него входит:
- Мероприятия, направленные на правильную организацию режима дня ребенка. Ограждение его от стрессов, волнений и прочих неприятностей.
- Безмедикаментозная терапия. В этот комплекс входит посещение психотерапевта, физиотерапевтические процедуры, рефлексотерапия.
- Лечение с помощью медикаментов.
На начальных этапах развития тиков у детей раннего возраста для видимой положительной динамики бывает достаточно лишь режимных мероприятий. Рационально организованное время занятий и отдыха, своевременный отход ко сну, правильное питание, занятия спортом являются залогом позитивного исхода нервного расстройства.
Семейная психотерапия имеет немаловажное значение. Если ситуация в семье дала толчок для развития тиков, то нужно постараться ее исправить
Малыш ни в коем случае не должен ставать свидетелем ссор или скандалов. Необходимо создать спокойную, доверительную обстановку, чтобы ребенок чувствовал себя любимым и защищенным. Одергивать и напоминать о его нервном нарушении не следует, поскольку это лишь усугубит ситуацию.
Хорошие результаты в профилактике и лечении тиков дают развивающие игры с использованием мелкой моторики, арт-терапия, релаксация. Из физиотерапевтических способов борьбы с этим расстройством чаще всего используются следующие:
- метод биологически обратной связи;
- метод аудиовизуальной стимуляции;
- иглорефлексотерапия;
- лазеротерапия;
- озокеритовые аппликации;
- массаж шейно-воротниковой зоны;
- электросон.
В тех случаях, когда медикаментозного лечения избежать не удается, то сначала назначаются седативные препараты. Они оказывают общее успокоительное действие, убирают нервозность и раздражительность. Если ожидаемого эффекта не наблюдается, врач назначает транквилизаторы. Их сфера действия – снятие эмоционального напряжения, тревожности и страхов.
При прогрессирующем тикозном гиперкинезе, не поддающемуся щадящему лечению, применяются более тяжелые препараты. К ним относятся нейролептики и антидепрессанты. К сожалению, эти медикаменты имеют массу побочных действий и используются только в крайнем случае, исключительно по назначению врача и строго соблюдая дозировку. Главным показателем к применению является безопасность ребенка с учетом особой чувствительности еще не сформированного организма, в том числе и нервной системы.
Лечение тиков у детей обычно проводится амбулаторно, поскольку госпитализация может являться дополнительным источником тревожных переживаний. По той же причине при медикаментозной терапии избегают введения препаратов с помощью инъекций.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
Специалисты различают:
- Острый фронтит. Характеризуется внезапным возникновением воспалительного процесса, развитие — стремительное, окончание заболевания – полное.
- Хронический фронтит. Возникает как следствие плохо вылеченной острой формы заболевания; при нем длительные периоды обострения сменяются короткими паузами ослабления симптомов.
- Аллергический фронтит. Немедленная реакция на аллергены: частое чихание, зуд носа и глаз, повышения температуры может не быть или она невысокая;
- Вирусный фронтит. При воздействии вируса начинается быстрый подъем температуры, жалобы на боль в горле, чихание, появляется жидкая полупрозрачная слизь.
- Бактериальный фронтит. При бактериальной атаке температура поднимается, но медленно; больной не чихает, а слизь формируется густая, с характерным оттенком.
- Катаральный фронтит. Заявляет о себе тяжестью в лобной области, заложенностью носа; может не давать осложнений, а может перейти в более острую стадию.
- Гнойный фронтит. Образование и скопление гнойного содержимого в лобных пазухах пагубно влияет на состояние больного; возможна даже потеря сознания.
- Пневмосинус. Особая форма фронтита, которая характеризуется растяжением лобной пазухи; при этом воздух в пазуху поступает, но выхода для него нет. В этом случае воспаления может не быть, а боль в лобной части будет ощущаться.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Что такое стенозирующий лигаментит или болезнь Нотта?
Стенозирующий лигаментит – болезнь, которая относится к разряду заболеваний сухожильно-связочного аппарата кисти. Основными симптомами ее проявления являются регулярные щелчки в запястье, а также своеобразное «заклинивание», «блокировка» пальца руки в согнутом или разогнутом положении. Причиной этих неприятных симптомов является нарушение движения сухожилья мышцы сгибателя пальца в его канале.
Причины возникновения болезни
Основными причинами, которые провоцируют возникновение и развитие этого заболевания являются:
- профессии, которые связаны с работой кистями рук (набор текста, упаковщик, водитель и т.п.);
- тяжелый физический труд, который подразумевает нагрузку на кисти рук;
- постоянное сдавливание связок.
Симптомы проявления болезни Нотта
Помимо странных щелчков или хруста могут также возникать дополнительные симптомы, которые приносят неприятные ощущения:
- ощущение препятствия, которое возникает при сгибании или разгибании пальца;
- блокировка, невозможность согнуть или разогнуть палец;
- боль, которая локализируется у основания пальца.
Как показывает статистика, заболевание поражает, прежде всего, большой и безымянный палец. Встречается болезнь Нотта чаще у женщин, нежели у мужчин. Помимо внешних факторов (неблагоприятная работа, физический труд) предшественником стенозирующего лигаментита может быть какой-то воспалительный процесс в организме, что связан с опорно-двигательным аппаратом (артрит, артроз, остеопороз, остеоартроз).
Каковы симптомы прорезывания зубов
Только некоторые родители не сталкиваются со сложностями при прорезывании зубов у ребенка и замечают резец случайно, не понимая, когда он появился. В большинстве случаев процесс сопровождается неприятными симптомами:
- Отечность, «рыхлость» десен. Могут образоваться покраснения, бугорки. Иногда зубки просвечиваются сквозь десну. В некоторых случаях бывают синюшные гематомы.
- Повышенное слюноотделение. Из-за этого могут появиться высыпания вокруг рта. Но выделение слюны в 2-месячном возрасте не всегда указывает на прорезывание зубов. В этот период такой процесс является физиологическим. Если высыпания возникли в других местах, это не имеет отношения к прорезыванию зубов.
- Беспокойное состояние. Ребенок много плачет, капризничает, ухудшается качество его сна. Часто младенца невозможно успокоить. Обычные методы (покачивания, соски и др.) не помогают.
- Повышение температуры тела. Чаще это показатели до 37,5 ˚C. Такое может произойти из-за местного воспаления (десны).Более высокая температура говорит о деятельности вирусов.
- Потеря аппетита. В период появления зубов дети плохо едят или совсем отказываются от еды. Иногда младенца невозможно приложить к груди. Некоторые дети при кормлении сучат ногами, выгибаются.
- Насморк и кашель. Из-за повышенного слюноотделения слизь стекает по задней стенке горла. Она попадает в носовые ходы, поскольку малыш в двухмесячном возрасте больше находится в лежачем положении. Когда слизь поступает в горло, это провоцирует кашель. Чаще он проявляется во время сна.
Такие симптомы возникают не все сразу и могут по-разному сочетаться. Часто для родителей они становятся серьезным поводом для беспокойства. Даже сам факт, что у ребенка прорезываются зубы в столь раннем возрасте, их уже шокирует.
Важно не спутать признаки инфекционных или неврологических заболеваний, которые имеют подобную симптоматику, с процессом прорезывания зубов. Поэтому лучше показать младенца врачу
Поводом обратиться за помощью служат также такие симптомы: ребенок очень вялый, у него держится высокая температура (выше +38 ˚С), появилась рвота или язвочки во рту. Вырватьребенок может и по причине обильного слюноотделения, когда слизь попадает в желудок. Жидкий и частый стул тоже свидетельствует о присоединении инфекции. Понос может стать причиной обезвоживания организма.
Причины
Существует ряд естественных причин, когда ребенок теребит ухо перед сном или в дневное время. Чаще всего они являются безобидными, а для их устранения требуется мероприятия устраняющие чувство дискомфорта. Как у грудничка, так и в раннем детском возрасте расчесывание ушных раковин может происходить из-за следующих причин:
- когда возникает сонливость, из-за чего малыш трет не только глаза, но и ушные раковины;
- может проявляться, как следствие любопытства, когда малыш изучает свое тело;
- появление первых резцов или скопление серных выделений в просвете наружного уха;
- если по каким-то причинам произошло перегревание или переохлаждение ребенка;
- при неаккуратном очищении уха, как следствие появления микротрещин;
- укусы кровососущих насекомых (комар) или их проникновение в просвет слухового прохода;
- если в процессе купания малыша в уши попала вода;
- себорейный дерматит может возникать в первые месяцы жизни (обычно проходит самостоятельно по истечению трехмесячного срока).
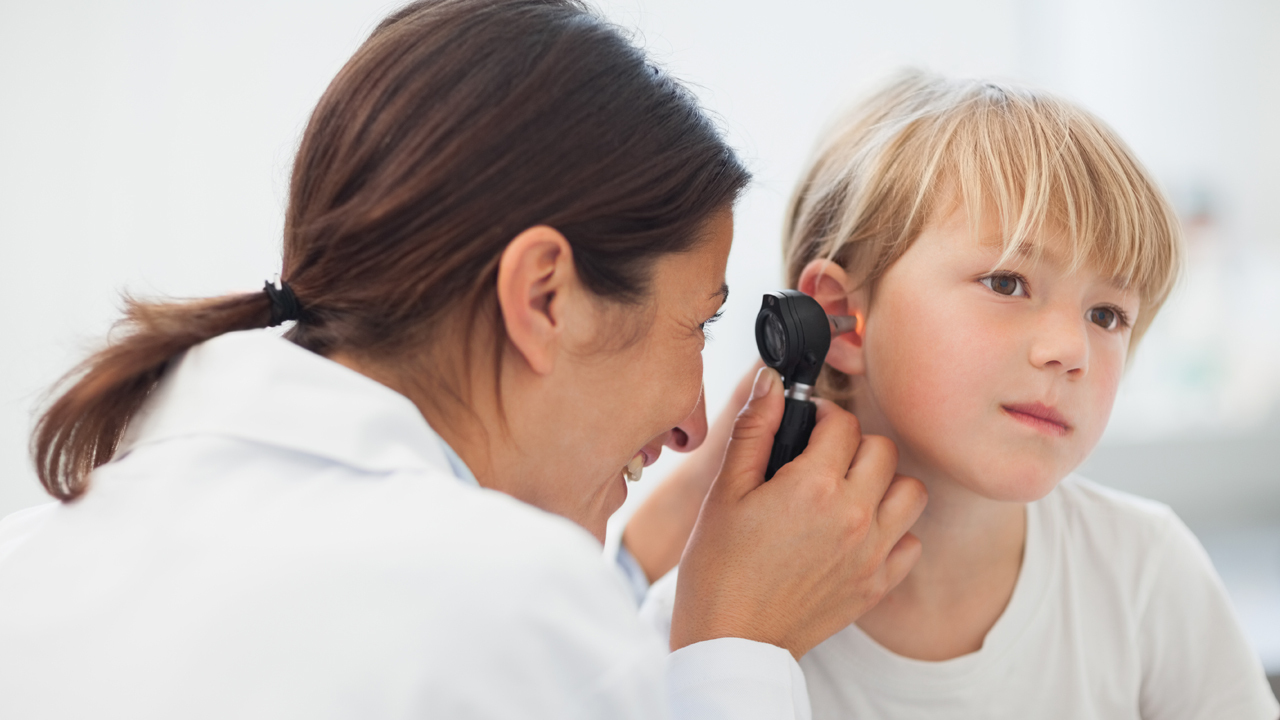
Как правильно осмотреть ушную раковину малыша?
Если малыш часто теребит уши, нужно осмотреть ушную раковину. Для ее исследования в домашних условиях нужно взять фонарик. Посветив внутрь, следует оценить, в каком состоянии находится ушная раковина (наличие сыпи, отечности, шелушения, гнойников). Фонарик хорошо освещает укусы насекомых, ушную серу, выделения и инородные тела. Кроме этого, следует также провести тест на отит. Для этого нужно слегка нажать на козелок. Если ребенок не жалуется и никак не реагирует на нажатие, причина его беспокойства заключается в чем-то другом.
Кроме осмотра ушей, следует также провести общий осмотр. Если у малыша нормальная температура тела, нет высыпаний и других проявлений аллергии, нужно внимательно понаблюдать за ним и определить, в каких ситуациях он начинает чесать уши.
Исправление тонуса
Основное, чем должны заниматься родители, это следить за развитием и эмоциональным состоянием ребенка. Как правило, медикаментозное лечение требуется в исключительных случаях, в основном все лечение заключается в правильном и профессиональном детском массаже. Именно профессиональный массажист с легкостью определит, где у грудничка проблемные зоны и возьмется за его лечение.
Доверить здоровье своего малыша нужно именно опытному, и прежде всего детскому массажисту, ведь массаж может не только помочь, но при не правильном подходе и навредить. Производимые манипуляции с ручками, ножками малыша и движениях по его нежной коже дают прямые импульсы, которые поступают в кору головного мозга и центральную нервную систему, после чего активизируется правильная работа мышц.
Легкие поглаживания по ручкам, ножкам, спинке малыша может в домашних условиях делать мама грудничка. Такая зарядка не только взбодрит ребенка, но и придаст ему приятные тактильные ощущения.
Кроме массажа, эффективным средством против тонуса мышц является плавание. Это может быть и бассейн, и индивидуальные занятия с детским специалистом, или же успокаивающие ванны с набором различных трав, таких как ромашка, пустырник, общий травяной сбор.
Движение это главное в жизни маленького человечка и его основная функция. Правильное развитие грудничка залог его психоэмоционального состояния. Будьте здоровы.
Самые распространенные причины развития кондуктивной тугоухости
Отиты
«Очень часто кондуктивная тугоухость у детей развивается после отитов», – говорит кандидат медицинских наук, врач сурдолог-оториноларинголог клиники «МастерСлух» в Сочи Евгений Буданов. «По статистике чаще всего отиты встречаются у малышей в возрасте 3-5 лет, соответственно, тогда же больше обращений к лору, сурдологу.
Отиты бывают гнойные и негнойные, на слух может повлиять любой вариант. Зачастую взрослые несерьезно относятся к таким, как им кажется, легким состояниям – ну подумаешь, ушко заболело, если ребенок простудился. Надо закапать лекарство, и все пройдет. В большинстве случаев – действительно проходит (и то, если препарат назначил врач, проконтролировал ситуацию), но иногда отит может привести к снижению слуха, причем, заметно это будет не сразу. Конечно, каждая простуда не должна вызывать в семье панику, надо просто быть внимательными к любым ее проявлениям.
Аденоиды
В печальном топе причин, могущих привести к кондуктивной тугоухости, находятся и аденоиды. Ими страдают очень многие дети: в силу анатомических особенностей, частых простудных заболеваний. Это не значит, что аденоиды нужно срочно удалять, доказано, они – часть иммунной системы. Но и просто ждать, что ребенок их перерастет тоже не стоит. Нужно проконсультироваться со специалистом, держать ситуацию на контроле, подобрать консервативное лечение.
Травмы
Ну и, конечно, всегда актуальны травмы уха. Дети могут засунуть туда: шарики, части игрушек, батарейки (особенно «коварны» маленькие, круглые и плоские), камешки. Не можете извлечь эту мелочь самостоятельно? Срочно к врачу!
Самое неприятное, когда ребенок еще не может говорить, а взрослые момент травмирования упустили, или малыш боится рассказывать родителям, что что-то сам запихал к себе в ухо и не может достать. Тогда «сюрприз» обнаружится неожиданно.
Вообще самое, наверное, безопасное в этом списке причин развития нарушения слуха – серные пробки. Хоть и неприятная штука, но легко удаляется у специалиста, и тогда страдалец «волшебным образом» начинает лучше слышать.
Врожденные дефекты
Если кондуктивная тугоухость связана с аномалиями развития, обусловлена генетически, это в большинстве случаев выясняется на приеме у специалиста (профильном, или если возникли какие-то подозрения у родителей), и очень важно вовремя провести хирургическое вмешательство, чтобы освободить слуховой проход. Не надо путать эту операцию с операцией по установке кохлеарного импланта, последний нужен при совсем других диагнозах
Когда и зачем отучать?
Я уже сказала, что до года сосание рук — явление абсолютно нормальное. Но кто-то из вас может мне возразить: вы же сами говорили, что после 3 месяцев у детей начинают вырабатываться устойчивые привычки!
А стоматологи, к тому же, стращают неправильным прикусом.
Согласна, о привычках говорила. Но в данном случае — речь не о вредных привычках, а о физиологически и психологически обусловленном процессе.
Поэтому, если ребенок 4 месяцев держит руки во рту — ничего опасного или вредного в этом нет. Тем более, не стоит отучать кроху от обусловленного природой действия.
После года ребеночек научится другим способам познания мира, действий с предметами, организации своего досуга. И сосательный рефлекс постепенно угаснет сам.
- Развитие ребенка по месяцам до года
- Как научить ребенка переворачиваться?
- Как отучить ребенка от соски?
Чего делать нельзя?
Не стоит акцентировать внимание на навязчивых движениях – и уж тем более пытаться запрещать ребенку их совершать. Он делает их неосознанно (или практически неосознанно), а потому запретить их в принципе невозможно, а вот усугубить эмоциональное нарушение запретами – легко
Лучше отвлечь ребенка, попросить его сделать что-то, помочь, куда-то вместе сходить.
Лучше всего продолжать говорить с малышом тихим, спокойным голосом, короткими предложениями, не спорить с ним, ни в коем случае не оставлять его одного. Не стоит также смотреть малышу прямо в глаза.
Игнорировать проблему тоже нельзя, ведь ребенок очень нуждается с том, чтобы с ним поговорили, обсудили его проблему. В конце концов, у него эти новые «вредные» привычки тоже вызывают недоумение и испуг. Порой именно доверительно общение помогает избавиться от проблемы.

Как правильно осмотреть ушную раковину малыша?
Если малыш часто теребит уши, нужно осмотреть ушную раковину. Для ее исследования в домашних условиях нужно взять фонарик. Посветив внутрь, следует оценить, в каком состоянии находится ушная раковина (наличие сыпи, отечности, шелушения, гнойников). Фонарик хорошо освещает укусы насекомых, ушную серу, выделения и инородные тела. Кроме этого, следует также провести тест на отит. Для этого нужно слегка нажать на козелок. Если ребенок не жалуется и никак не реагирует на нажатие, причина его беспокойства заключается в чем-то другом.
Кроме осмотра ушей, следует также провести общий осмотр. Если у малыша нормальная температура тела, нет высыпаний и других проявлений аллергии, нужно внимательно понаблюдать за ним и определить, в каких ситуациях он начинает чесать уши.
Как развивается заболевание
Синдром Ретта у детей – довольно коварное заболевание. При рождении оно практически не проявляет себя. Первые его симптомы появляются в период от 6 мес. до полутора лет. Однако некоторые, еле заметные признаки, в первом полугодии все-таки имеются. Но они настолько ничтожны, что не привлекают внимания.
Вот что говорит мама одной из девочек с синдромом по поводу первого полугодия ее жизни. Она придала значение этим мелочам только по прошествии 1 года и 7 месяцев с рождения ее дочери, когда проявления стали уже явными. Из предвестников болезни она отметила, что ее малышка начала держать голову в 3 месяца, а не в 2, как это положено. В 6 месяцев она еще не могла сидеть, а ходить начала только в 1 год и 4 месяца. Психологически развивалась нормально, и говорить начала рано, но это были не стандартные слова «мама», «папа», а «зайчик», «мишка» и др.
В 1 год и 7 мес. она перестала узнавать родителей и, казалось, не нуждалась в них. Весь день проводила за одним однообразным занятием: кидала мяч или катала коляску. Часами ходила по кругу, пока ее не останавливали или она запиналась. Такое стереотипное поведение носит название полевого, когда действие затягивает больного, и он не может ничего сделать.
В четыре года к симптомам присоединились эпилептоидные припадки. Однако по достижении школьного возраста девочка находилась на домашнем обучении, и делала некоторые успехи.
12–6 лет – это был период ремиссии, когда болезнь практически не беспокоила. Но с 16 лет появились новые, более глубокие проблемы, связанные с костными деформациями и болезнями внутренних органов. Одна нога девочки была короче другой почти на 10 см, что не могло не препятствовать ходьбе. В 20 лет она весила всего 24 кг с ростом 158 см.
Обычно СР протекает в 4 стадии.
Первая стадия, которая, как правило, стартует с 6 месяцев до полутора лет, проявляется нарастанием раздражительности и лабильностью настроения у ребенка. Эпизоды плача и психомоторного возбуждения сменяются все большей пассивностью. Малыш бесцельно передвигается по комнате, пропадает интерес к игрушкам. Но контакт с матерью сохраняется.
Вот как описывает женщина поведение своей дочери на заре заболевания: она кричала целый день без остановки, билась головой о стены, не могла уснуть. Что бы мы ни делали, она не успокаивалась. Это был настоящий ад. Но больше угнетало то, что ни один врач не мог поставить вразумительный диагноз.
Развивается диспропорция головы и конечностей по отношению к телу. Они становятся несоизмеримо маленькими. Замедляется рост, и снижается тонус мышц.
Вторая стадия, длящаяся несколько лет, отличается пестротой симптомов
Сразу обращает на себя внимание снижение интеллектуальных способностей, развивается умственное слабоумие. Происходит регресс практически всех полученных навыков
Речь полностью исчезает или переходит в степень эхолалии – механического повторения услышанного.
Приобретенные двигательные навыки, предметно-ролевое поведение теряются и замещаются двигательными стереотипами. Характерный симптом: многочисленно повторяющиеся движения, напоминающие мытье рук. Кроме этого, ребенок постоянно заламывает или потирает их, размахивает ими, хлопает в ладоши. Сжатие пальцев рук вполне нормально в 4 месяца, но в более позднем возрасте говорит об остановке развития. Малыш утрачивает хватательный рефлекс, не способен производить вращательные движения руками.
Постепенно двигательная активность сходит на нет. Нарушается походка, ребенок ходит, не сгибая коленей.
Третья стадия длится 10 лет и более, характеризуется она развитием стойкого, глубокого слабоумия, вплоть до идиотии. Наблюдается полная потеря способности говорить и понимать обращенную к ребенку речь. Появляется тремор всего тела, отягчающий движения. Усиливаются судорожные припадки.
Четвертая, конечная стадия – это период усугубления ранее проявляемых симптомов. Стойкая утрата умственных способностей, двигательных навыков, развитие мышечных дистрофий, приводящих к полному обездвиживанию.
Продолжительность жизни таких больных в среднем колеблется до 30 лет, хотя известны случаи, когда они доживали и до 50-летнего возраста.






